Keywords
Pyoderma gangrenosum; Comorbidity; Cutaneous leishmaniasis.
Introducción
El pioderma gangrenoso (PG) es una enfermedad idiopática y crónica de la piel, infrecuente en consultas de dermatología [1,2]. La frecuencia e incidencia se ha estimado entre 3-10 pacientes por millón de habitantes por año. Ocurre a cualquier edad, pero es más frecuente entre los 20 y 50 años, con predominio en el sexo femenino [3,4]. En Honduras no hay estudios ni casos reportados de esta enfermedad.
El pioderma gangrenoso puede presentarse en cualquier sitio de la piel: cabeza, cara, tórax, región periocular y áreas mucocutáneas, aunque las extremidades inferiores son las involucradas con mayor frecuencia [1]. Clásicamente las lesiones comienzan como pápulas o vesículas, evolucionando a ulceras dolorosas que crecen rápidamente. El diagnóstico está basado en los hallazgos clínicos [5]. Las lesiones pueden aparecer solas o asociadas; incluso el 50 y el 70% de los pacientes presentan alguna patología sistémica asociada: Enfermedad intestinal inflamatoria, artritis reumatoidea, enfermedades hematooncologicas, psoriasis, dermatomiositis y otras afecciones [3]. En la histología, las lesiones de PG no muestran características específicas, siendo típicamente caracterizada por una infiltración neutrofilica a nivel de la dermis con formación de microabcesos sin signos de infección y por lo general sin significativa vasculopatía [5].
La leishmaniasis es una enfermedad zoonotica, causada por un protozoo parásito del género Leishmania [6]. Es endémica en muchas regiones del mundo; como América Latina, Mediterráneo y el oeste y centro de Asia. En Honduras, existen 4 formas clínicas: mucocutanea, visceral, cutánea no ulcerada y ulcerada, aun cuando existe subregistro de ésta, constituye la décima causa de morbilidad en el país [7,8]. La Leishmaniasis Cutánea No Ulcerada y Atípica presenta mayor prevalencia en la zona sur de Honduras, por ser una zona semi-desértica y seca la cual favorece su transmisión. En Honduras no existen reportes de casos ni datos sobre la comorbilidad de Leishmaniasis cutánea ulcerada con pioderma gangrenoso, por lo cual es necesario sospechar dicha variante clínica aun en zonas no prevalentes de este país.
La importancia del diagnóstico precoz de pioderma gangrenoso radica en delimitar la agresividad de su evolución, a través de una medida terapéutica oportuna; ya que puede tener un efecto devastador en la vida del paciente y llegar a la desfiguración según la gravedad de sus lesiones, las cuales puede estar asociadas a enfermedades sistémicas aún desconocidas en la literatura médica. Por lo tanto, hay que descartar enfermedades que pueden ser clínicamente silentes; no obstante, hay que diferenciar también otras causas de ulceración cutánea de tipo infeccioso tal como la leishmaniasis cutánea ulcerada en zonas endémicas del mundo.
Reporte de Caso
Presentamos el caso de una paciente de género femenino de 26 años de edad, procedente de la región sur de Honduras, quien acudió a la emergencia del servicio de cirugía del Hospital Regional del Sur, por presentar úlceras en miembros inferiores, que comenzaron como vesículas sobre una base eritematosa que fueron aumentando de tamaño progresivamente, de un mes de evolución; indoloras al inicio y posteriormente con dolor intenso, tratadas inicialmente en su centro de atención primaria con penicilina cristalina y limpieza diaria por cuatro días, sin mejoría clínica. Antecedentes personales patológicos de varicela hace un mes.
Al examen físico se observaron múltiples úlceras en cara anterior y externa de miembros inferiores, con bordes irregulares sobre elevados y violáceos, halo eritematoso, secreción purulenta, costras necróticas y mielicéricas, no fétidas, de diferentes tamaños, con diámetros aproximados de 5 cm hasta 10 cm. (Figura 1) Resto del examen físico sin alteraciones.

Figura 1: Múltiples úlceras en cara anterior y externa en miembros inferiores, con bordes irregulares sobre elevados, halo eritematoviolaceo, costras necróticas y mielicéricas, de diferentes tamaños, con diámetros aproximados de 5 cm hasta 10 cm.
Fue ingresada con diagnóstico de Úlceras Sobreinfectadas en miembros inferiores, con plan de antibioticoterapia, analgésicos, limpieza y desbridamiento de las lesiones.
Los estudios laboratoriales iniciales reportaron: WBC 16,600 K/ uL, GRAN 86,8 K/uL, HGB: 10,5 g/dL, PLT 546 K/uL. Glicemia en ayunas: Normal. Pruebas de función renal y pruebas hepáticas: Normales. Cultivo de secreción: GRAM: no se observaron bacterias, no hubo crecimiento bacteriano. Serología VIH: Negativa.
La paciente no presentó mejoría de su cuadro clínico por lo que se sugirió realizar frotis y biopsia de las lesiones para descartar Leishmaniasis cutánea atípica. Se interconsultó con el servicio de dermatología, quien por las características clínicas de las úlceras hizo el diagnóstico de Pioderma Gangrenoso; iniciando inmediatamente tratamiento con pulsos de metilprednisolona 40 mg IV cada 8 horas por 5 días, Dapsona 100 mg vía oral cada 12 horas y cuidados locales con domeboro, microdacyn spray, fucidin en crema y en parches. Propuso continuar con tratamiento antibiótico y evaluaciones periódicas cada cinco días.
Una semana después se observó el comienzo de la reepitelización de lesiones en los miembros inferiores (Figura 2).

Figura 2: Una semana después se observó el comienzo de la reepitelización de lesiones en los miembros inferiores como respuesta adecuada a la terapia esteroidea.
Posteriormente se obtuvieron los resultados de los estudios histopatológicos. La biopsia reportó lesión benigna ulcerada con formación de microabscesos, proceso inflamatorio mixto de predominio agudo, ulcerado, supurado. Trece días después se recibió el reporte del frotis para Leishmania que reportó amastigotes positivos. Se inició tratamiento para Leishmaniasis cutánea ulcerada con Glucantime una ampolla IM cada día durante 20 días.
El tratamiento de Pioderma Gangrenoso se mantuvo por consulta externa de Dermatología con Prednisona (50 mg) por un mes, y comenzó con descensos graduales cada 15 días y Dapsona una tableta cada día hasta finalizar tratamiento y mejoría absoluta de las lesiones ulcerativas a los 5 meses (Figura 3).
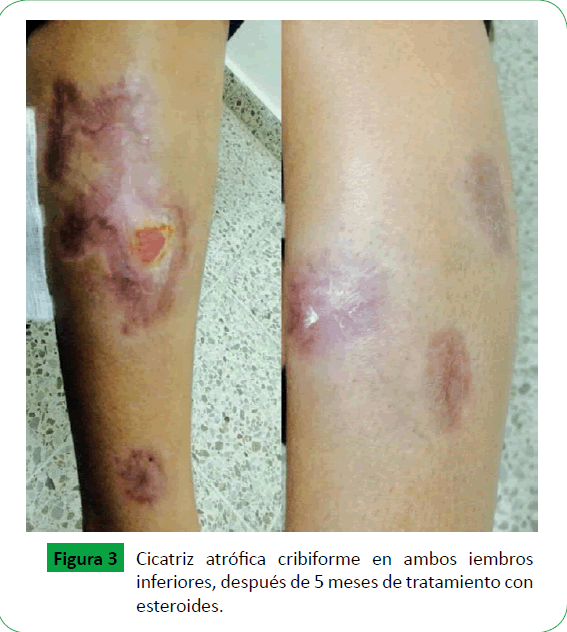
Figura 3: Cicatriz atrófica cribiforme en ambos iembros inferiores, después de 5 meses de tratamiento con esteroides.
Discusión
Pioderma gangrenoso (PG) es una enfermedad cutánea inflamatoria poco frecuente; con un curso crónico recurrente; pertenece al espectro de las dermatosis neutrofilicas [5,9]. La epidemiología de PG no se ha evaluado formalmente en un estudio basado en la población; por tanto, las estimaciones de esta enfermedad se basan en informes de caso, series de caso y estudios de cohorte de individuos con enfermedad inflamatoria intestinal [10]. Lo anterior es importante para la planificación de ensayos clínicos en el futuro a fin de establecer la incidencia poblacional y mundial, mortalidad y asociaciones de enfermedades aun desconocidas.
La serie más grande de pacientes con diagnóstico de PG publicada en la literatura internacional es la de Powell et ál. con 86 pacientes, de 1985; le sigue la serie de Peter von den Driesch; con 44 pacientes, publicada 12 años más tarde [10]. No obstante en el año 2011, se analizó en un estudio de cohorte retrospectivo en el Reino Unido con 313 personas, en donde se identificó que la tasa de incidencia ajustada a la población estándar europea fue de 0,63 por 100.000 personas-año [11]. La incidencia anual reportada en EEUU es 1 de cada 100.000 personas.3 En México se desconoce pero se ha estimado 3-10 pacientes por millón de habitante al año [9]. Como resultados de estos estudios, se ha estimado una tasa de incidencia de 3 -10 por millón de habitantes por año y una tasa de mortalidad de 30% [10]. PG se da con mayor frecuencia en adultos jóvenes; aunque puede aparecer a cualquier edad, con predominio del sexo femenino en un rango de edad de 20-50 años; se han reportado casos en personas de edad avanzada y representa la infancia en 4% de los casos. [3,5,12] Dichos datos concuerdan con nuestro caso tanto en la presentación del género como edad.
En Honduras, los casos reportados de Leishmaniasis Cutánea son 1159 casos por año; con una incidencia estimada anual de 3200-5300 [13]. La leishmaniasis cutánea ulcerada causada principalmente por L.braziliensis y L.panamensis, aun cuando existe subregistro de ésta, constituye la décima causa de morbilidad en el país. Los casos reportados de LCU en el periodo 2004-2005 fueron de 6 representando un 4% de todos los casos de Leishmaniasis [7]. La LCU tiene como zonas endémicas en nuestro país los departamentos de Olancho, Yoro, El paraíso, Santa Bárbara, Cortes, Atlántida, Colon y Gracias a Dios [7]. Se analizaron las bases de datos mundiales de Medline, Pubmed, Lilacs y no se encontraron registros de reporte de casos de Pioderma Gangrenoso en comorbilidad con una infección del Genero Leishmania. En Honduras no existen reportes de casos ni datos estadísticos de la incidencia de Pioderma gangrenoso, ni comorbilidad con infecciones parasitarias.
La etiología del PG es aún desconocida; y su fisiopatología está lejos de ser completamente entendida [5]. El inicio de la enfermedad es variable, algunos pacientes se presenta con una o dos ulceras de crecimiento lento, mientras que otras experimentan una aparición abrupta de múltiples ulceraciones que crecen rápidamente. Frecuentemente se inicia como una pequeña pústula o vesícula de localización perifolicular que rápidamente evoluciona a ulceras de bordes sobreelevados, irregulares, eritematoviolaceos y de centro necrótico. Además del intenso dolor que acompañan a las ulceras; se presentan síntomas inespecíficos que incluyen fiebre, malestar general, mialgias y artralgias [3]. A menudo estas lesiones no se reconocen como Pioderma Gangrenoso porque son imprecisas a primera vista [14]. En Pioderma Gangrenoso, la zona pretibial es el sitio más comúnmente afectado; pero puede ocurrir en cualquier parte del cuerpo incluyendo mamas, manos, abdomen, cabeza y cuello; el escroto, el pene y la piel periestomal [3,5]. Mismos datos se observaron en un estudio retrospectivo realizado durante 20 años en Argentina en 66 pacientes con Pioderma Gangrenoso, donde se demostró que la localización más frecuente fueron los miembros inferiores (65,2% IC95 52-77%) [11]. Cabe mencionar que en otro estudio realizado en un hospital de Australia, la localización más común fue en miembros inferiores en un 56.5% seguido de área Periestomal en un 17,4%, mamas 13%, múltiples sitios 8.7% y miembros superiores 4.4% [15]. Dicha localización coincide a la observada en nuestra paciente.
Las ulceras por Pioderma Gangrenoso muestran el fenómeno de patergia, es decir el empeoramiento de la lesión en respuesta a un trauma menor /debridamiento quirúrgico o bien puede ser activado por un procedimiento quirúrgico.5 En el estudio realizado por Mingwei J. y Mingsheng J. se encontró que de los 23 casos estudiados, 10 pacientes reportaron el trauma como causa precipitante del PG. De éstos, la cirugía cuenta en 6 casos [15]. Resultando fundamental este fenómeno en nuestra paciente en el agravamiento de sus lesiones.
No obstante, la Leishmaniasis Cutánea Ulcerada presenta lesiones; caracterizadas como pápulas, nódulos y/o placa ulcerada; indolora, con bordes eritematoviolaceos e indurada con base limpia, generalmente con evolución de varias semanas y meses [8] Como se puede observar ambas patologías presentan similares características dermatológicas por lo que es imprescindible descartar dicha entidad clínica en áreas endémicas como lo es nuestro país.
Pioderma gangrenoso presenta múltiples variantes clínicas (ulcerosa, pustulosa, ampollosa y vegetativa o granulomatosa superficial) que se superponen con otras enfermedades neutrofilicas, observadas en la práctica clínica, lo que hacen aún más difícil el diagnostico de esta rara entidad clinica [3,5,9,15]. La variante clínica más frecuente es la ulcerativa en donde se describen criterios diagnósticos (Tabla 1) y dos etapas : la etapa de ulcera activa y la etapa de curación de la herida; en la primer etapa la ulcera tiene un halo eritematoso; inflamación periférica; bordes eritematosos sobrelevados y a veces necróticos. Alternativamente puede extenderse, a través de la aparición de pústulas circundantes. Por el contrario en la segunda etapa, la fase de curación; los bordes muestran proyecciones de cuerda de epitelio, que se sitúan en la frontera entre el lecho de la ulcera y la piel normal circundante (Signo de Gulliver) cuyo resultado curativo clásico, resulta en una cicatriz atrófica cribiforme [5,11,16]. Lo anterior se refleja en el caso clínico de nuestro reporte (Figura 3).
Los hallazgos histopatológicos son muy variables, no patognomónicos y dependen de la cronología de la lesión, del tipo de lesión (ulcerosa, pustulosa, ampollas, y granuloma superficial) y del lugar donde se tomó la biopsia (preferentemente la frontera de la ulcera y la piel adyacente). La histología es esencial para excluir vasculitis, malignidad y poder realizar diagnostico por exclusión [5,9].
Es característico un infiltrado predominantemente neutrofìlico, sobretodo en las lesiones tempranas con afectación folicular y perifolicular, infiltrados densos neutrofìlicos a menudo formando microabscesos y en ocasiones se extienden hasta la hipodermis. En etapas tardías aparece necrosis con un infiltrado inflamatorio tipo mixto. En las zonas de avance de la lesión, el infiltrado se torna más denso y es de tipo linfoplasmocitario [5,9]. En un estudio realizado en la unidad de dermatología de un hospital de Argentina se analizaron 30 biopsias de las cuales 15 biopsias presentaron, un infiltrado inflamatorio denso y difuso constituido predominantemente por neutrófilos, linfocitos y células plasmáticas; con presencia de sectores abscedados [10]. Los hallazgos histopatológicos encontrados en nuestra paciente coinciden con los descritos anteriormente.
El diagnóstico de PG es habitualmente difícil y demorado; y un mal diagnostico también es frecuente, sobre todo por los no dermatólogos que son menos concientes de esta entidad [5]. Como partes de los estudios diagnósticos, es imprescindible realizar cultivo y frotis de las lesiones para gérmenes comunes; micobacterias, hongos y leishmania con el fin de descartar etiología infecciosa, además de estudios complementarios (hemograma completo, química que incluya pruebas hepática, velocidad de sedimentación globular y proteína C reactiva; electroforesis de proteínas séricas o inmunofijaciòn, anticuerpos antinucleares y anti-neutrófilos anticuerpos citoplasmáticos) y la colonoscopia a fin de excluir condiciones coexistentes de tipo inflamatoria , autoinmune y neoplásica . En la literatura mundial se evidencia que PG suele asociarse entre un 50-70% de los casos a diversas enfermedades sistémicas las cuales pueden ocurrir antes, durante o después del diagnóstico [3,5,16,17].
Según Ruocco et al, los PG idiopáticos oscilan entre el 25-50% y dentro de las asociaciones la más común es la enfermedad inflamatoria intestinal, de 20 a 30%, otras asociaciones comunes son la artritis (reumatoidea, seronegativa, espondilitis), hasta 20%; enfermedades mieloproliferativas (Leucemia mielocitica crónica y aguda, leucemias de células peludas, gammapatìas monoclonales), de 15 a 25% y muchas otras menos comunes: hepatitis, arteritis de Takayasu, uso de propiltiuracilo, isotetrinoina, pegfilgrastim, inhibidores de TNF.5 [17]. Una de las debilidades de nuestro estudio es que las pruebas diagnósticas fueron limitadas por no contar con disponibilidad de ellas en la unidad de salud y por falta de recursos económicos de la paciente. No obstante la paciente no presento manifestaciones clínicas de enfermedades sistémicas durante los 5 meses de tratamiento.
El tratamiento con Pioderma Gangrenoso es desafiante ya que no hay estudios no randomnizados controlados para guiar la terapia [14]
Los corticoesteroides tópicos y sistémicos se consideran la primera opción terapéutica; mientras que otros inmunosupresores y citostaticos se pueden utilizar como agentes ahorradores de esteroides [5].
Recientes recomendaciones indican altas dosis de corticoesteroides (ejemplo: Metilprednisolona 0.5-1.5 mg/kg por día) para inducir remisión, con descensos graduales cada 4-6 semanas. Las drogas a base de sulfas son útiles en casos moderados: la combinación de esteroides con Dapsona a 200 mg diarios ha sido descrita [14]. Estos mismos medicamentos en nuestra paciente generaron una respuesta positiva a ellos.
Las curaciones locales con apósitos hidrocoloides o hidrogeles son fundamentales, ya que aumentan la producción de colágeno, mejoran el proceso de angiogénesis, optimizan el control del dolor y disminuyen la tasa de infección [18].
Las drogas antimoniales constituyen desde hace aproximadamente 50 años el tratamiento de primera elección para la Leishmaniasis. Uno de los medicamentos disponibles en Honduras es el Glucantime. La dosis recomendada en base al antimonio (base) es de 20 mg/kg/día vía IM durante 20 días en casos de Leishmaniasis cutánea ulcerada [7,8].
El pronóstico a largo plazo de PG es impredecible y la decisión sobre la duración del tratamiento puede ser difícil. Las recaídas pueden ocurrir en pacientes que respondieron rápida y completamente al régimen de medicamento elegido. Desafortunadamente a pesar de los avances en el manejo terapéutico, según el último estudio realizado en el Reino unido, PG sigue siendo una enfermedad potencialmente mortal y el riesgo de muerte ha demostrado ser tres veces mayor que la población general [5,11].
En base a lo anteriormente mencionado, debemos recalcar la importancia que tiene realizar el diagnóstico oportuno de una patología poco sospechada como lo es el pioderma gangrenoso, que debido a su baja incidencia, los médicos generales no lo consideran como parte de las posibilidades diagnosticas de ulceras que no responden a los tratamientos convencionales. Resulta imprescindible investigar en áreas endémicas de nuestra región la presencia de enfermedad sistémica asociada a Leishmania. No obstante se necesitan estudios randomnizados para determinar la relación entre ambas entidades clínicas.
Conflictos de Interés
Los autores declaran no tener conflictos de interés con la publicación de este artículo.
7198
References
- García, G., González Blanco, DM., Alemán Suárez, I., Solis de la Paz, D., Pernas Miguel, D. et al.Pioderma gangrenoso. Presentación de un caso. RevMéd Electrón [Internet]. 2014 Sep-Oct [citado: fecha de acceso]; 36(5). Disponible en: https://www.revmatanzas.sld.cu/revista%20medica/ano%202014/vol5%202014/tema09.htm.
- Ruiz, A., Bravo, F. Pioderma gangrenoso: reporte de un caso y revisión de la literatura. Folia dermatol. Perú 2006; 17: 82-89.
- Haro, R., Todaro, DH., Aguilar-Shea, AL., Revelles, JM., Requena, L. Pioderma gangrenoso: revisión de cinco casos. SEMERGEN 2009; 35:406-409.
- Acosta-García, J., Aguilar-García, CR. Pioderma gangrenoso. MedIntMéx 2014; 30:92-98.
- Gameiro, A., Pereira, N., Cardoso,JC.,Gonçalo, M. Pyodermagangrenosum: challenges and solutions. Clinical, Cosmetic and Investigational Dermatology 2015; 8: 285-293.
- Lizardo, G., Ponce, C., Ponce, E., Sierra, M. Caracterización de pacientes con Leishmaniasis Cutánea Atípica, MedHondur 2008; 76:101-107.
- Instituto de Enfermedades Infecciosas y Parasitología Antonio Vidal. “Manual de Manejo de Enfermedades Parasitarias Prioritarias en Honduras” 2005; 69-75.
- Matute, N., Espinoza, C., Alger, J., Padgett, D., Lopez, E., et al. Caracterización clínico-epidemiológica de pacientes con Leishmaniasis atendidos en el Hospital Escuela. RevMedHondur 2009; 77: 7-15.
- Acosta-García, J., Aguilar-García, CR. Pioderma gangrenoso. MedIntMéx 2014; 30:92-98.
- Lois, M., Pizzariello, G., Olivares, L., Maronna, E. Retrospective study of patients with PyodermaGangrenosum in a 20 years period and review of the literature. Dermatol Argent, 2012, 18: 24-29.
- Langan, SM., Groves,RW., Card, TR., Gulliford, MC. Incidence, Mortality and Disease Associations of PyodermaGangrenosum in the United Kingdom: A Retrospective Cohort Study. Journal of InvestigativeDermatology2012; 132: 2166-2170.
- Cruz, B., Tovar, R., Juárez, L. Pioderma gangrenoso. Revisión de la bibliografía. MedIntMex 2011; 27:609-615.
- Alvar, J., Vélez, I., Bern, C., Herrero, M., Desjeux, P., et al. Leishmaniasis Worldwide and Global Estimates of Its Incidence. PLoS ONE 7:e35671.
- Bakelants, E., van der Hilst, J., Corluy, L., Achten, R., Gyssens, I., et al. The diagnostic tangle of pyodermagangrenosum: a case report and review of the literature. Netherlands The Journal ofMedicine December 2014; 72: 10
- Mingwei, J., Mingsheng, J. Pyoderma, G. A review of Clinical Features and Outcomes of 23 Cases Requiring Inpatient Management. Hindawi Publishing Corporation Dermatology Research and Practice 2014; 461467.
- De Anda, M., Karam, M., Gómez, R., Reyes, G., Sáenz, C. Pyodermagangrenosum: Incidence and associations in Dr. Manuel Gea González General Hospital (1993 to 2009), DermatologìaCMQ 2010; 8:184-186.
- Santos, K., Bermúdez, J., Lopez, E., Alger, J., Sierra, M., et al. Estudio clínico-epidemiológico de leishmaniasis cutánea atípica en Reitoca, zona endémica del sur de Honduras. Revista médica de los Post Grados de Medicina UNAH, Vol. 9 Nº. 1 enero-abril 2006; 47-59.
- Suarez, J., Herrera, E., López, N.,Vílchez, F., Prieto, J., et al. Pioderma gangrenoso: Presentación de 15 casos y revisión de la literatura. Actas Dermosifiliogr 2012; 103:120-126.








