Keywords
Integrated health care systems; Admitting department; Hospital; Emergencies hospital service.
Introducción
La Constitución Política Nacional de Colombia consagra a la vida como un derecho fundamental de los colombianos, encontrándose en conexidad la salud como derecho a partir del cual el estado es garante frente a la población1,2. En razón a ello, surge el Sistema de Salud Colombiano enmarcado en la ley 100 de 1993, a partir de la cual se genera el Plan Obligatorio de Salud (POS), donde los servicios individuales quedan organizados por la lógica de un mercado de aseguramiento [1], cuyo objetivo es brindar atención en salud a la población del territorio nacional.
Dando cumplimiento a la salud como derecho, se crean las Entidades Promotoras de Salud como aseguradoras que afilian a la población al sistema de salud, estableciendo que a través de dichas entidades se garantice la prestación del plan de salud a través de las Instituciones Prestadoras de Salud (IPS)3.
Salud (IPS) y Entidades Promotoras de Salud (EPS) dan origen a la integración vertical [2,3], e integración horizontal proveniente del relacionamiento entre las Instituciones Prestadoras de Salud (IPS) [4], siendo esta última integración el objeto del presente artículo, en el actuar en las Redes Integradas de Servicios de Salud respecto a los beneficios para el paciente y su familia.
Las Redes Integradas de Servicios de Salud, son una solución a la problemática de fragmentación y falta de continuidad en la atención en salud de los sistemas a nivel mundial, siendo establecidas como lineamientos de la Organización Mundial de la Salud y la Organización Panamericana de la Salud [5-7]. Las redes se presentan como una solución opción de mejora en el acceso, oportunidad y continuidad a los servicios de salud [6], contribuyendo a su vez a la eficiencia hospitalaria al generar mayor oportunidad de los diferentes servicios para los pacientes, lo que permite evidenciar una mayor diligencia en los procesos administrativos, impactando en la salud de los pacientes y familiares a través de mayor disponibilidad de camas, talento humano, equipos entre otros necesarios para la atención población en general.
La salud como un derecho fundamental, en la cual la nación es corresponsable de brindar la atención en salud de los pacientes, unido a la escases de los recursos presente en los sistemas de salud [8], genera un desafío en investigación relacionado con la evaluación de las redes integradas, las cuales propenden por gestionar y evitar la fragmentación de los servicios.
La fragmentación en los servicios de salud, cobra importancia en la medida que hace que el modelo de atención en salud no responda a las necesidades de la población [6], conllevando a que los pacientes acudan a soluciones oportunas a sus requerimientos en cualquier nivel del sistema. Lo anterior, genera congestión en los servicios de urgencias, tanto así, que autoridades territoriales se han visto en la obligación de establecer planes de acción dirigidos a mejorar los atributos de eficiencia, acceso y oportunidad en la atención de salud4,5.
Al hablar de recursos en salud requeridos para poder llevar a cabo la atención de los pacientes, se incorporan conceptos tales como la capacidad técnico-científica hospitalaria, llevando a que factores como camas, especialistas, insumos, equipos biomédicos [9], ambulancias, entre otros, deban estar disponibles para un proceso asistencial adecuado para el paciente.
Si bien se habla de unos mínimos para el suministro de la atención, es necesario indicar que las necesidades de la población en materia de salud no son un aspecto estático, por el contrario, la demanda de servicios de salud es creciente y como resultado de ello se observa el notable crecimiento de tutelas en salud, pasando de 94.502 en el año 2010 a 118.281 para el año 2014, incremento correspondiente al 25,2%, porcentaje que ha de tenerse en cuenta, partiendo que el 70% de los requerimientos de los ciudadanos en materia de violaciones a su derecho fundamental a la salud, está relacionado con solicitudes ya incluidas en el Plan Obligatorio de Salud (POS) [10].
Lo anterior, ha llevado a que los usuarios obtengan respuesta en cualquier nivel del sistema, trayendo consigo congestión de la red hospitalaria de urgencias a nivel distrital y nacional, lo que necesariamente lleva a iniciar la “remisión desde el servicio de urgencias, en la cual el país llega al 15.08%, e indica una demanda de casos críticos que sobrepasa la capacidad del nivel de atención [11], tanto así, que autoridades territoriales se han visto en la obligación de establecer planes de acción que solventen la sobreocupación de los servicios de urgencias en las instituciones de salud.
Tal situación resulta preocupante en relación a la ocupación de los niveles de atención hospitalaria, en donde el primer nivel de atención no alcanza el 40%, los demás niveles superan el 78% en el período 2007 - 2012, con tasa de ocupación por encima de 97% en el segundo nivel y de 91% en el tercer nivel [12].
En ese mismo sentido, Ocampo et al. [13] indica común lo antes mencionado en los sistemas de salud, siendo una prestación de servicios direccionado al hospital con dificultades en la atención primaria, desorganización de continuidad entre niveles de atención dando lugar a la fragmentación de los servicios de salud.
El funcionamiento de los sistemas de referencia y contrarreferencia, partiendo de las Redes Integradas de Servicios de Salud como estrategia en el manejo de los pacientes en los sistemas de salud, surge como respuesta de acceso, oportunidad, calidad, continuidad e integralidad de los servicios de salud, éstas definiéndose según la OPS como [6]:
“una red de organizaciones que presta, o hace los arreglos para prestar, servicios de salud equitativos e integrales a una población definida, y que está dispuesta a rendir cuentas por sus resultados clínicos y económicos y por el estado de salud de la población a la que sirve” (p9).
Encontrándose ese mismo sentido, otras definiciones de las Organizaciones Sanitarias Integradas (OSI) como también pueden denominarse las Redes Integradas de Servicios de Salud, indicándose que [4]:
Se crean con el objetivo de facilitar la colaboración interorganizacional y la comunicación entre proveedores de salud y, de acuerdo con sus características clave, se identifican diversos tipos según los niveles asistenciales que integre, puede ser una OSI con integración horizontal o vertical.
Si bien la Nación en cabeza del Ministerio de Salud y Protección Social, ha hecho esfuerzos para el mejoramiento del sistema de salud, partiendo del aumento en la inversión económica el cual según cifras del Banco Mundial, Colombia ha hecho una asignación del 5,9% del PIB en el año 2000 al 7,2% del PIB en el año 2014 [14], se observa que la capacidad técnico-científica hospitalaria instalada es insuficiente.
Las “Estadísticas Sanitarias Mundiales de la Organización Mundial de la Salud” [15], indican que en Colombia se dispone de 10 camas por cada 10.000 habitantes, frente a las presentadas por Chile con 21 por cada 10.000 habitantes, Argentina 45 por cada 10.000 habitantes y Brasil 24 por cada 10.000 habitantes. Esto se relaciona con lo mencionado por la Organización Panamericana de la Salud [16], donde se indica la disponibilidad de camas hospitalarias, Colombia: 1,5 camas por cada 1.000 habitantes, Chile: 2,2 por cada 1.000 habitantes, Argentina: 4,9 por cada 1.000 habitantes y Brasil: 2,3 por cada 1.000 habitantes.
Aunado a esto, la situación no es ajena a la presentada en el ámbito de la disponibilidad del talento humano, puesto que en Colombia se presentan 1,5 médicos por cada 1.000 habitantes para el período comprendido entre 2006 a 2010, así como 0,6 enfermeras por cada 1.000 habitantes para el mismo período de tiempo [14].
Ante la situación planteada se crea la necesidad de observar el comportamiento de la Red Integrada de Servicios de Salud, conformada por dos instituciones hospitalarias, con el propósito de verificar el beneficio para el paciente y sus familias a través de la eficiencia hospitalaria resultante de la operatividad de la Red Integrada de Servicios de Salud, de acuerdo con los indicadores de referencia establecidos por la Organización Mundial de la Salud y la Organización Panamericana de la Salud, para proponer las mejores prácticas institucionales.
Objetivo
Evaluar el comportamiento de la Red Integrada de Servicios de Salud de los hospitales Méderi, con el propósito de medir la eficiencia hospitalaria de acuerdo con los indicadores de referencia, para proponer las mejores prácticas institucionales.
Tipo de estudio
Se enmarca como descriptivo, retrospectivo y observacional [17], el cual busca identificar y analizar las propiedades y características del proceso de referencia y contrarreferencia en una red hospitalaria en Colombia.
Población de estudio
A partir de los registros existentes del área de referencia y contrarreferencia avalados por la red objeto de estudio, se incluyó el análisis de comportamiento de las remisiones entre los hospitales de la red en el período comprendido entre los meses de enero y junio de 2016, con un total de 2.454 traslados, que dan origen a una muestra de 690 traslados de pacientes convenio, los cuales se analizaron frente al total de pacientes no convenio con necesidad de remisión, 49 traslados. Así mismo, se estudiaron los casos de pacientes con necesidad de remisión urgente para el periodo mencionado, con 72 pacientes convenio frente a 2 pacientes de no convenio. Para la medir del comportamiento de la Red Integrada de Servicios de Salud, se realizó el estudio con un nivel de confiabilidad del 95% y un error de estimación del 5% [17].
Criterios de inclusión
Pacientes hospitalizados que requirieron manejo intrahospitalario en una de las instituciones prestadoras de servicios de salud con necesidad de remisión hacia otra institución de salud, para dar continuidad e integralidad en la atención en salud.
Criterios de exclusión
Pacientes hospitalizados en una de las instituciones prestadoras de servicios de salud que requieran remisión para un servicio no ofertado por la red.
Criterios de evaluación
Para llevar a cabo la evaluación de la Red Integrada de Servicios de Salud, se realizó una búsqueda de literatura en las siguientes bases de datos Medline, Scielo, Pubmed, ScienceDirect y Ovid, complementariamente se revisaron documentos de organizaciones sanitarias internacionales y normatividad nacional. Una vez se caracterizó el proceso de referencia y contrarreferencia, se hallaron los aspectos que contribuyen y dificultan la operatividad del mismo. Desde lo reportado por la Organización Mundial de la Salud [5], la Organización Panamericana de la Salud [6] y la literatura analizada en Redes Integradas de Servicios de Salud, se generó una recomendación al proceso de Red Integrada de Servicios de Salud adoptada por la institución.
Aspectos éticos
Se presentó el protocolo de investigación al Comité Técnico de Investigaciones, obteniéndose la aprobación para su desarrollo.
Resultados
Posterior a la búsqueda de literatura para llevar a cabo la evaluación de la Red Integrada de Servicios de Salud, se tuvieron como criterios básicos los especificados por el documento de la Organización Panamericana de la Salud “Redes Integradas de Servicios de Salud: El desafío de los Hospitales” [7], los aspectos instrumentales indicados en una Red Integrada de Servicios de Salud (1-24), a saber, tiempo promedio de remisión de pacientes convenio versus no convenio, tiempo promedio de remisiones urgentes en pacientes convenio versus no convenio.
En la evaluación del tiempo promedio de remisión de pacientes convenio versus no convenio, el resultado en horas para los pacientes con convenio fue de 19 horas 21 minutos y 06 segundos, con población en un rango de edad comprendido con una máxima de 97 años, mínima de 17 años y una media de edad 63,23 años, grupo en el que se observa homogeneidad en la efectividad de las remisiones a partir del sexo, sin ser esta una variable en la ejecución de la misma: femenino 50,59% (351 remisiones) y masculino 49,1% (339 remisiones). Al respecto, en el caso de los pacientes no convenio, en donde sus aseguradores requirieron trámites administrativos, las remisiones incrementan el tiempo a 75 horas 44 minutos y 49 segundos en promedio, demostrando que existe una diferencia de 56 horas y 23 minutos. De igual forma, se observa que de las 49 remisiones de pacientes no convenio gestionadas por el asegurador, en una población con un rango de edad comprendida con una máxima de 100 años, mínima de 18 años y una media de 51,08 años, el 63,3% (31 remisiones) no fue efectiva la remisión es decir, los pacientes no tuvieron continuidad en su tratamiento intrahospitalario. En el 24,5% (12 remisiones), la institución resolvió las remisiones en su red interna, en razón a las necesidades de salud de los pacientes y la no respuesta oportuna de los aseguradores, mientras el 12,2% (6 remisiones) fue remitido a su red externa en pacientes quirúrgicos y de alto costo (Figura 1).
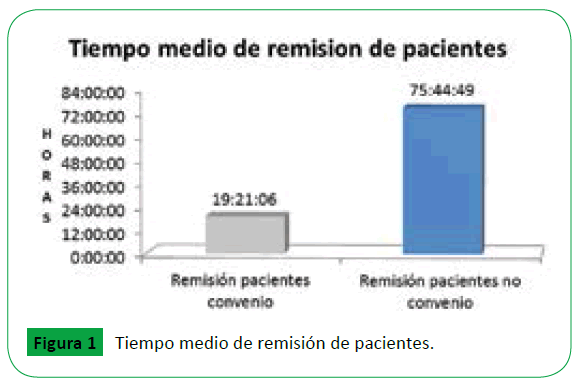
Figure 1: Tiempo medio de remisión de pacientes.
En los casos (64 remisiones) que requirieron complementación diagnóstica o terapéutica por parte de la especialidad de cirugía general en patologías no urgentes, la remisión fue llevada a cabo en 5 horas 40 minutos en pacientes con aseguradores convenio, mientras que en los pacientes no convenio con necesidad de complementación diagnostica o terapéutica por la misma especialidad (4 remisiones), tomaron 74 horas 39 minutos, diferencia de 68 horas 59 minutos.
En el indicador de tiempo promedio de remisiones urgentes en pacientes convenio versus no convenio, se encontró que para el estudio: 74 pacientes requirieron de este tipo de remisión, de los cuales 72 correspondieron a aseguradores convenio con la red, con un tiempo medio de 2 horas y 0 minutos, mientras que en las dos remisiones de pacientes no convenio, el tiempo observado correspondió a 1 hora y 27 minutos. La diferencia se presentó en razón a la necesidad de remisión por urgencia vital en uno de los pacientes no convenio cuyo tiempo tomó 55 minutos, siendo todas las remisiones efectivas, supliendo las necesidades de atención de urgente de los pacientes.
Con referencia a lo anterior, se observa que los pacientes y sus familias son las principales afectadas en razón a la falta de oportunidad en las remisiones, llevando a estancias intrahospitalarias prolongadas por trámites administrativos implicando mayor exposición en adquirir enfermedades intrahospitalarias [18], aumento del estrés en el paciente y su familia [19], cambios en la dinámica familiar [20], entre otras.
Los resultados expuestos dan cuenta de la funcionalidad de una Red Integrada de Servicios de Salud, en consonancia con lo reportado por Artaza et al. [21], indica que a partir de la reforma de salud en Chile llevada a cabo en 2002, se crean los Consejos de Integración de Redes Asistenciales (CIRA), que dieron origen a la integración de 178 hospitales (59 de alta complejidad y 119 de menor complejidad) que generan 1.682.056 egresos anuales, es decir 127 egresos por mil habitantes.
Discusión
Si bien es cierto que las Redes Integradas de Servicios de Salud aumentan la oportunidad en la atención en salud, así como la continuidad en la atención, es necesario mencionar que la telemedicina tiene beneficios como son la disminución de los tiempos de atención, diagnósticos y tratamientos más oportunos, mejora en la calidad del servicio, reducción de los costos de transporte, atención continuada, tratamientos más apropiados, mayor cobertura, entre otras [22], configurándose como una opción de atención en salud complementaria a las Redes Integradas de Servicios de Salud.
En el análisis realizado, se observóa que en el caso de las 49 remisiones electivas que no contaban con convenio, el 61,22% (30 remisiones) no fue efectiva, tomando en promedio 108 horas y 26 minutos, en espera del trámite de remisión a otra institución sin respuesta oportuna de ubicación por parte del asegurador, por ello y en vista de la estabilidad clínica de los pacientes, fueron dados de alta para que fuesen tratados de manera ambulatoria. En el 24,49%(12 remisiones), los pacientes fueron trasladados en la red Méderi en vista de la no respuesta del asegurador, con el fin de garantizar la oportunidad de la atención a los pacientes frente a su estado de salud, en el restante 12,24% (6 remisiones) los pacientes fueron remitidos a la red externa contratada por el asegurador, presentando patologías quirúrgicas o de alto costo. El 2.04% (1 paciente) falleció en espera de remisión a unidad cancerológica, con diagnóstico de cáncer de estómago avanzado en manejo paliativo.
Esta diferencia de tiempos en las remisiones, se debe a que en el caso de los pacientes convenio con Méderi, la referencia y contrarreferencia no se encontraba condicionada a los procesos administrativos, tales como: autorizaciones, búsqueda de cama, especialistas o equipos para la atención de los pacientes, por los cuales si debieron deben pasar aquellos pacientes que sus aseguradores no contaban con convenio de prestación de servicios de salud con la institución.
De acuerdo con los resultados expuestos en la evaluación de la Red Integrada de Servicios de Salud en pacientes hospitalizados, a partir de la perspectiva de la Organización Panamericana de Salud, se logró evidenciar que la fragmentación de la atención en salud no solo conlleva a la interrupción de la prestación de los servicios de salud a los usuarios del sistema, sino que impacta de igual forma a las Instituciones Prestadoras de Salud en su funcionamiento, esto en razón, a que por cada paciente remitido en aseguradores convenio, se toma el doble de tiempo para remitir el paciente no convenio, relación 1:2.
Con base en lo anterior, si bien la fragmentación en primera medida aqueja a los pacientes y sus enfamilias, también afecta las instituciones de salud y como tal de manera específica sus indicadores de eficiencia y efectividad en la atención de los pacientes, trayendo consecuencias económicas tanto para la Instituciones Prestadoras de Servicios de Salud como para el asegurador, al pagar tarifas más altas por no tener convenio.
Por otro lado, de acuerdo a los resultados obtenidos se observó que lo indicado por la normatividad vigente del Sistema General de Seguridad Social en Salud, referente a la atención de urgencias y su operación como Red de Urgencias, la Red Integrada de Servicios de Salud Méderi, propende por suplir las necesidades de los pacientes con patologías urgentes, apoyándose en su estructura organizativa, sistemas de información y transporte.
Dichas remisiones, que no requirieron trámites administrativos dependientes del asegurador, permitieron movilizar al paciente entre sus sedes de acuerdo a la capacidad instalada, equipos, especialistas, entre otros, permitiendo la resolución de las necesidades de los pacientes en las cuales, la vida se encuentra en riesgo.
Conclusión
Al evaluar el comportamiento de la Red Integrada de Servicios de Salud de los hospitales Méderi, se observó que a través del proceso de referencia y contrarreferencia se suministró atención con mayor oportunidad, accesibilidad, continuidad e integralidad a los pacientes, así mismo, se contribuyó a la eficiencia hospitalaria de acuerdo con los resultados obtenidos, dando lugar a mejores prácticas institucionales, a partir del adecuado funcionamiento de la red.
La operatividad de las Redes Integrales de Servicios de Salud, contribuye al cumplimiento artículo VII declaración de Alma-Ata de la Organización Mundial de la Salud, la cual sostiene que la Atención Primaria de Salud (APS) [23].
“debe mantenerse mediante un sistema integrado, funcional y de sistemas de referencia […], conduciendo al mejoramiento progresivo y comprensivo de la atención sanitaria integral para todos y asignando prioridad a los más necesitados”
La diferencia de tiempos promedio de pacientes convenio frente a no convenio, se halló en 56 horas y 23 minutos, así como la efectividad en las remisiones sin convenio (12,24%), dan cuenta de la fragmentación y la falta de continuidad en la atención de los pacientes, cuando estos requirieron atención a sus necesidades de salud.
Lo anterior, no solo impacta de manera directa al paciente y su familia sino también a las instituciones prestadoras salud, al afectar sus indicadores de eficiencia y efectividad tales como giro cama, y ocupación hospitalaria. Si bien, es necesario que los afiliados a las diversas aseguradoras acudan a la red indicada, también lo es que existen necesidades de creación de estrategias y fortalecimiento por parte de aseguradores y prestadores, en pro de la población usuaria del sistema de salud, para que los pacientes puedan acceder a los servicios de salud en cada nivel de atención conforme a sus necesidades.
Recomendación
Resultado de la presente investigación se generaron las siguientes recomendaciones: si bien el sistema de referencia y contrarreferencia en la actualidad presenta diversos problemas en la remisión de pacientes entre niveles e Instituciones Prestadoras de Servicios de Salud, y como tal en la operatividad de las Redes Integradas de Servicios de Salud, es necesario contar con todos los actores inmersos en el Sistema de Salud Nacional, con el fin de dar cumplimiento a la eficiencia, efectividad, oportunidad, calidad, continuidad e integralidad de la atención de los pacientes.
Es importante precisar, que desde los entes de control debe surgir la normatividad que reglamente las Redes Integradas de Servicios de Salud en estructura, proceso y resultado, partiendo de la operatividad de los sistemas de referencia y contrarreferencia, equiparándose a las normas de control de habilitación para las Instituciones Prestadoras de Servicios de Salud y financiero en las de aseguramiento, estas a partir la eficiencia, efectividad, oportunidad, calidad, continuidad en relación con las Redes Integradas de Salud con enfoque de Atencion Primaria en Salud (APS).
De esta manera, se busca regular las relaciones entre el sistemaasegurador- prestador, a partir del reconocimiento de la Unidad de Pago por Capitación, en lo concerniente a la reducción de los tiempos de remisión y contrarremisión, en lo concerniente a la reducción de los tiempos de remisión y contrarremisión, lo cual impactaría en la implementación y operatividad de las Redes Integradas de Servicios de Salud, así mismo, en las características de eficiencia, efectividad, oportunidad, calidad, continuidad e integralidad de la atención de los pacientes.
Por otro lado, se hace necesario se sigan llevando a cabo estudios referentes a la integración de servicios de salud de manera nacional e internacional, tales como el elaborado por Fabricotti [24], en el que menciona la comparación de la integración en sistemas de salud en seis países europeos a saber: Finlandia, Suiza, Austria, España, Holanda e Inglaterra, partiendo de las características del sistema de atención de cada país que tuvo como objetivo generar mejores experiencias y mejores prácticas frente a la fragmentación e interrupción en la continuidad de los servicios de salud.
Conflicto de Interés
Los autores declaran no tener conflictos de interés con la publicación de este artículo.
1Constitución Política de Colombia/1991, de 20 de julio. Artículo 44.
2Congreso de la Republica de Colombia/2015. Ley 1751. Ley Estatutaria. Diario Oficial 49427 de febrero 16 de 2015.
3Congreso de la Republica de Colombia/1993. Ley 100. del 23 de diciembre de 1993. Diario Oficial 41148.
4Alcaldía Mayor de Bogotá/2016. Decreto 063. Por el cual se declara la Emergencia Distrital Sanitaria en Bogotá, D.C., y se dictan otras disposiciones.
5Ministerio de Salud y Protección Social/2006. Decreto 1011. Diario Oficial 46230 de 03 abril.
20429
References
- Hernández M (2002) Reforma sanitaria, equidad y derecho a la salud en Colombia. CadSaúde Pública 18: 991-1001.
- Castaño RA (2004) Integración vertical entre empresas promotoras de salud e instituciones prestadoras de servicios de salud 3: 35-51.
- Barley D, Buitrago G(2015) Integración vertical en el sector de la salud colombiano. Centro de Estudios Sobre Desarrollo Económico.
- Vargas I, Vasquez M (2009) Organizaciones Sanitarias Integradas. Un estudio de casos. ConsorciHospitalari de Catalunya.
- Organización Mundial de la Salud (1966) 19ª asamblea mundial de la salud. Actas Oficiales de la Organización Mundial de la Salud N° 152. II Parte. Ginebra.
- Organización Panamericana de la Salud (2010) Redes integradas de servicios de salud: Conceptos, opciones de política y hoja de ruta para su implementación en las Américas.
- Organización Panamericana de la Salud (2011) Redes integradas de servicios de salud: el desafío de los hospitales.
- Organización Mundial de la Salud (2009) La crisis financiera y la salud mundial “Informe de la Reunión Consultiva de Alto Nivel”.
- Sarmiento A, Castellanos W, Nieto A, Alonso C, Perez C (2005) Análisis de eficiencia técnica de la red pública de prestadores de servicios dentro del sistema general de seguridad social en salud. Archivos de Economía.
- Ministerio de Salud y Protección Social (2016) Política de Atencion Integral en Salud “Un sistema de salud al servicio de la gente”.
- Ocampo M, Betancourt V, Montoya J, Bautista D (2013) Sistemas y modelos de salud, su incidencia en las redes integradas de servicios de salud. Revista gerencial y políticas de salud 12: 114-129.
- Organización Mundial de la Salud (2012) Estadísticas sanitarias mundiales.
- Organización Panamericana de la Salud/Organización Mundial de la Salud (2014) Enfermedades Transmisibles y Análisis de Salud/Información y Análisis de Salud: Situación de Salud en las Américas: Indicadores Básicos.
- Sampieri R, Collado C, Baptista M (2010) Metodología de la investigación En: Mc Graw Hill. (5ta ed),pp: 1-275.
- Organización Mundial de la Salud (2003) Prevención de las infecciones nosocomiales, guía práctica. (2ª ed).
- Benítez J, Barceló E, Gelves M(2016) Características psicológicas de los pacientes con larga estancia hospitalaria y propuesta de protocolo para su manejo clínico. Cirugía Plástica Ibero-Latinoamericana 42: 391-398.
- Idarmis GB (2000) Las crisis familiares. Rev Cuba Med Gen Integr 16: 270-276.
- Artaza O, Toro O, Fuentes A, Alarcón A, Arteaga O (2013)Governance of healthcarenetworks: Assessmentof thehealthcareintegratingcouncils in thecontext of thehealth sector reform in Chile. Salud pública Méx 55: 650-658.
- Kopec A, Salazar A (2006) Aplicaciones de telecomunicaciones en Salud en la Subregión Andina. ORAS-CONHU.
- Organizacion Mundial de la Salud (1978) Atención primaria de salud. Informe de la conferencia internacional sobre atención primaria de salud. Geneva: WHO.
- Fabricotti IN (2003) Integratedcare in Europe: Descriptionand comparison of integratedcare in six EU countries. IntJIntegrcare 3: 208.






