Palabras clave
diabetes, pie diabético, epidemiología, tratamiento.
Key words
diabetes, diabetes foot, epidemiology, treatment.
Introducción
Concepto de diabetes
Debemos considerar a la diabetes mellitus como la primera causa de amputación no traumática en miembros inferiores. Según la Organización Mundial de la Salud (OMS) los criterios que definen a una persona diabética consiste en unas cifras de glucosa en sangre igual o superior a 126mg/dl, que la hemoglobina glicosilada sea superior al 6,5% o que la glucemia en un test de sobrecarga oral de glucosa sea igual o superior a 200 mg/dL [1].
Considerando España, la prevalencia de diabetes mellitus ronda el 13% de la población mayor de 18 años y dichas cifras continúan aumentando año tras años. Se estima que entre el 90 a 95% de los pacientes afectos de diabetes mellitus corresponden al subtipo 2, que implica la resistencia de tejidos periféricos a la acción de la insulina y su secreción inadecuada. Otras características de estos pacientes es el aumento en la producción de glucagón, la mayor producción de glucosa en el hígado y cambios favorecedores de la hiperglucemia como son las alteraciones en la sensación de saciedad [2].
Uno de los problemas secundarios más graves, dado el efecto en la calidad de vida de los diabéticos, es la aparición de úlceras en los pies de estos pacientes, como consecuencia del efecto sostenido en el tiempo de dos entidades crónicas: la neuropatía periférica y la insuficiencia vascular [3].
En concreto la entidad conocida como “pie diabético”, es el resultado del efecto combinado de la angiopatía, la neuropatía y el mayor riesgo de infecciones, junto con el efecto de las presiones intrínsecas y extrínsecas secundarias a malformaciones óseas en los pies.
Según edad, género y lugar de origen las cifras de prevalencia de pie diabético oscilan entre el 2,4 y 5,6%. La incidencia de ulceraciones en el pie en estos pacientes puede alcanzar el 15% de los pacientes aquejados de pie diabético. Hasta el 85% de quienes sufren amputaciones secundarias a pie diabético han padecido con anterioridad la aparición de una úlcera diabética [4].
Es importante abrazar esta entidad desde el punto de vista multidisplicinar, dado que se trata de un problema de salud con alta prevalencia y las complicaciones asociadas requiere la colaboración de diversos profesionales implicados en el manejo del pie diabético, como son enfermería, ortopedia, podología, medicina; para realizar un manejo integral del paciente diabético.
Uno de los colectivos sanitarios más implicados en esta labor es el colectivo de enfermería. Debemos entender la enfermería como la profesión más centrada en los cuidados de salud del paciente y se puede definir como: relación de actividades profesionales con ámbito científico propio, integrados en un marco conceptual cuyo fin es promover el mantenimiento, la adquisición, o la restauración de la salud entendida tal como el cumplimiento satisfactorio de los objetivos vitales del individuo en su medio habitual o del mismo en la sociedad [3].
En referencia a las complicaciones crónicas, el profesional de la enfermería debe ostentar un papel de identificador de riesgos y de educador, puesto que todas las complicaciones son susceptibles de prevenirse. La American Diabetes Association (ADA) en sus Guías de Práctica Clínica (GPC) integran como primera opción de tratamiento del paciente diabético la educación diabetológica y la prevención primaria de complicaciones al mejorar a medio y largo plazo las tasas de morbimortalidad, además del ahorro potencial de recursos destinados a paliar las consecuencias de esta enfermedad. Pese a ello, la demanda clínica y la difícil accesibilidad del paciente a otros profesionales encargados del manejo del “pie diabético” implica en muchas ocasiones que el responsable último será el enfermero, implicando una gran carga asistencial al realizar el seguimiento de una entidad de larga evolución, alta prevalencia y tratamiento variado que muchas veces no consiguen alcanzar la situación previa del paciente [3-5].
Epidemiología
Como hemos mencionado en la introducción, la prevalencia de pie diabético oscila según edad, género y lugar de origen desde el 2,4% hasta el 5,6% de la población general, con al menos un 15% de diabéticos que padecerán durante su vida de úlceras en pie y una hasta el 85% de los pacientes con amputaciones que han padecido previamente de una úlcera diabética en pie. En el año 2010, la población mundial estimada de pacientes aquejada de diabetes superaba los ciento cincuenta y dos millones de personas, correspondiendo la mayor parte de este incremento se debe al aumento de incidencia de esta patología en los continentes africano y asiático [4, 6-7].
Los datos extraídos de la federación internacional de la diabetes del plan establecido para los años 2011-2012 unas 366 millones de personas tienen diabetes mellitus de forma establecida y se estima que hay 280 millones que potencialmente pueden desarrollarla. En caso de no realizar actuaciones en este sentido, el número de personas aquejadas de diabetes mellitus dentro de 20 años llegará hasta la cifra de 552 millones, incluyendo en esta estimación a otros 298 millones de personas con riesgo potencial de desarrollarlas y que muy probablemente desarrollarán la enfermedad [8].
La Asociación Norteamericana de Diabetes señalan al grupo étnico, la edad y los condicionantes socioeconómicos como causas que modifican la prevalencia de diabetes mellitus. Para el caso concreto de España los datos de la Sociedad Española de Medicina Familiar y Comunitaria (SEMFYC) realizaba un cálculo estimatorio de una incidencia acumulada esperada para el periodo comprendido entre los años 2000 y 2004 de 100.000 personas/año [9].
No solo es una entidad clínica importante por el número de personas a las que afecta, sino también los costes socioeconómicos asociados. Los gastos estimados de una persona con DM1 oscilan entre 1.262 y 3.311€ por persona/año. Para un paciente con DM2 hablaríamos de cifras de entre 381 y 2.560€ por paciente/año [10].
El 66% de los pacientes con diabéticos presentan criterios de neuropatía periférica en el momento de diagnóstico. Por tanto, se considera a la misma la complicación más prevalente de la diabetes mellitus y se ha objetivado su relación con los procesos fisiopatológicos causantes de la entidad clínica conocida como “pie diabético” [11].
Sin embargo, aunque la neuropatía evolucionada es considerada como causante de discapacidades hasta en un veinticinco por ciento de los pacientes afectados de Diabetes Mellitus tipo I, es complicado calcular la incidencia y la prevalencia de esta entidad, ya que la misma varía en función del tipo de diabetes mellitus y los criterios de selección empleados en su diagnóstico [11].
Con la intención de calcular la prevalencia de isquemia de miembros inferiores, en pacientes aquejados de diabetes, se seleccionó una muestra aleatoria y se definieron tres criterios de inclusión: ausencia de pulsos distales en miembros inferiores, antecedentes personales de gangrena y/o la existencia de amputaciones totales o parciales del miembro, encontrando una prevalencia total del 22,6% [11].
Debemos tener en cuenta que las probabilidades de que un paciente diabético sufra amputación en miembros inferiores son elevadas. Concretamente, las estimaciones de amputaciones sufridas en estos pacientes hablan de un 5% para los pacientes con diabetes mellitus tipo I y el 7% de los pacientes con diabetes mellitus tipo II, en los 30 primeros años de diagnóstico de esta patología
Hasta el 50% de los diabéticos pueden desarrollar durante su vida una úlcera en pie. De estos pacientes un 20% sufrirán una amputación en miembro inferior secundaria a la misma, aunque no existen elementos específicos que justifiquen la aparición de esta enfermedad. En el 65-70% de los pacientes diabéticos ingresados por úlcera diabética en pie presentan un grado variable de isquemia en miembro inferior, lo cual es un claro reflejo de la variabilidad de presentación del pie diabético [11-12].
Pie diabético
Definimos pie diabético como el conjunto de síndromes en los que la existencia de neuropatía, isquemia e infección provocan alteraciones tisulares o úlceras secundarias a microtraumatismos, ocasionando una importante morbilidad que puede devenir en amputaciones.
Prevalencia e incidencia
La prevalencia del pie diabético esta situada entre el 8% y 13% de los pacientes con diabetes mellitus. Esta entidad clínica afecta mayormente a la población diabética entre 45 y 65 años. El riesgo de amputaciones para los pacientes diabéticos es hasta 15 veces mayor que en pacientes no diabéticos. La incidencia de amputaciones en pacientes diabéticos se sitúa entre 2,5-6/1000 pacientes/año [8].
Etiología
Dentro de la posible etiología distinguimos:
a) Factores predisponentes: los factores predisponentes son aquellos que en un enfermo diabético van a ocasionar riesgo de sufrir lesión.
b) Factores desencadenantes o precipitantes: factores que hacen debutar la lesión.
c) Factores agravantes o perpetuantes: factores que en un pie diabético establecido van a facilitar la aparición de complicaciones y retrasar la cicatrización.
d) Factores predisponentes: la etapa inicial del pie diabético comienza por la combinación de atrofia progresiva en musculatura más la sequedad en la piel asociada con isquemia en diferente grado. En esta situación cualquier tipo de traumatismo dará lugar a una úlcera.
De forma habitual, en el desarrollo de lesiones en pie de los pacientes diabéticos el primer síntoma objetivable es la disminución de la sensibilidad. En las etapas iniciales la primera afectación se produce en la sensibilidad profunda y más adelante en la sensibilidad táctil superficial, dolorosa y térmica. La combinación de esos elementos ocasiona acortamiento en los tendones alterando la distribución de carga que soporta el pie. A nivel osteoarticular suelen apreciarse con cierta frecuencia la aparición de dedos en garra o en martillo, además de engrosamiento de la piel del pie que provoca restricción en la movilidad articular. No podemos olvidar que las arterias de mediano y gran calibre pueden afectarse por la isquemia, de forma que se calcifican y se altera la presión arterial a nivel de las arterias tibiales.
b) Factores precipitantes o desencadenantes: de forma habitual se produce un traumatismo mecánico, ocasionando soluciones de continuidad en la piel, aparición de úlcera o necrosis del tejido. En cualquier caso, su aparición dependerá de:
- Nivel de respuesta sensitiva o umbral de dolor.
- Tipo de foco aplicado, magnitud y duración del mismo.
Capacidad de los tejidos para resistir la fuente de agresión externa.
Los factores desencadenantes pueden ser de tipo extrínseco o intrínseco.
b1) Extrínsecos: de tipo traumático, se dividen según la causa en mecánicos, térmicos y químicos. El traumatismo mecánico se produce a causa de calzados mal ajustados y aparece como el factor precipitante más importante, llegando a ocasionar hasta el 50% de nuevos casos de todos los tipos de úlcera.
El térmico generalmente se produce al introducir el pie en agua a temperatura excesivamente elevada; uso de mantas eléctricas o bolsas de agua caliente, dejar los pies cerca de una fuente de calor como estufa o radiador; andar descalzo por la arena caliente; o de no proteger los pies adecuadamente a temperaturas bajas. El traumatismo químico suele producirse por el uso inadecuado de agentes queratolíticos, cuyo máximo exponente es el ácido salicílico.
b2) Intrínsecos: en este apartado incluimos cualquier deformidad del pie, como los ya mencionados dedos en martillo y en garra, hallux valgus, artropatía de Charcot o cualquier limitación en la movilidad articular. Estos agentes condicionan un aumento de la presión plantar máxima en la zona, ocasionando la formación de callosidades, que pueden devenir como lesiones pre-ulcerosas.
c) Factores agravantes: las úlceras neuropáticas suelen sobreinfectarse por microorganismos de diversa índole, en su mayoría de naturaleza saprófita como estafilococos, estreptococos, entre otros. También pueden hallarse, si las úlceras son lo suficientemente profundas, organismos aerobios y anaerobios como Escherichia coli y Clostridium perfringens. Tales microorganismos pueden llegar a invadir los tejidos profundos ocasionando cuadros como celulitis y artritis séptica.
Factores de riesgo
A modo de resumen, los factores de riesgo más frecuentes encontrados en el pie diabético son:
• Enfermedad vascular periférica establecida.
• Neuropatía periférica.
• Deformidades en el pie.
• Presión plantar elevada.
• Callosidades.
• Historia de úlceras previas.
• Amputación previa.
• Tabaquismo.
• Edad avanzada o tiempo de evolución de enfermedad superior a 10 años.
• Movilidad articular disminuida
• Mal control metabólico.
• Calzado no adecuado.
• Higiene deficiente de pies.
• Nivel socioeconómico bajo.
• Alcoholismo, aislamiento social.
Las personas que presentan uno o más factores de riesgo, deben ser controladas cada seis meses [5].
Manifestaciones clínicas
• Úlceras.
• Pie artropático o artropatía de Charcot.
• Necrosis digital.
• Celulitis y linfangitis.
• Infección necrotizante de tejidos blandos.
• Osteomielitis.
El pie artropático o artropatía de Charcot se produce como consecuencia directa de microtraumatismos sobre la estructura ósea del pie ocasionando atrofia en la zona. En la fase más precoz nos encontramos con eritema, aumento de la temperatura cutánea y edema. Radiológicamente se observan deformidades en la estructura ósea, como luxación tarsometatarsiana y subluxación plantar del tarso. En la mayoría de las ocasiones pasa desapercibido, aunque otras veces una fractura en el contexto de un pie artropático causa una severa reacción inflamatoria local.
Celulitis y linfangitis: son consecuencia de la sobreinfección de una úlcera a nivel local o que se propague por vía linfática. La linfangitis se caracteriza por el desarrollo de líneas eritematosas que ascienden por el dorso del pie y la pierna. La linfangitis y la celulitis se suelen producir por infecciones producidas por gram positivos, llegando a causar fiebre y leucocitosis y en casos muy extremos pueden llegar a ser causa de shock séptico.
Infección necrotizante de tejidos blandos: se produce cuando la infección sobrepasa el nivel subcutáneo e involucra espacios subfasciales, tendones y sus vainas tendinosas, tejido muscular, etc. Suelen ser polimicrobianas y a menudo están implicados gérmenes anaerobios [13-15].
Clasificación de las úlceras diabéticas
Existen diversos tipos y grados de úlcera diabética según la afectación del pie. De forma habitual las úlceras están localizadas en la planta del pie (rara vez en el dorso).La clasificación más usada es la Escala de Wagner.
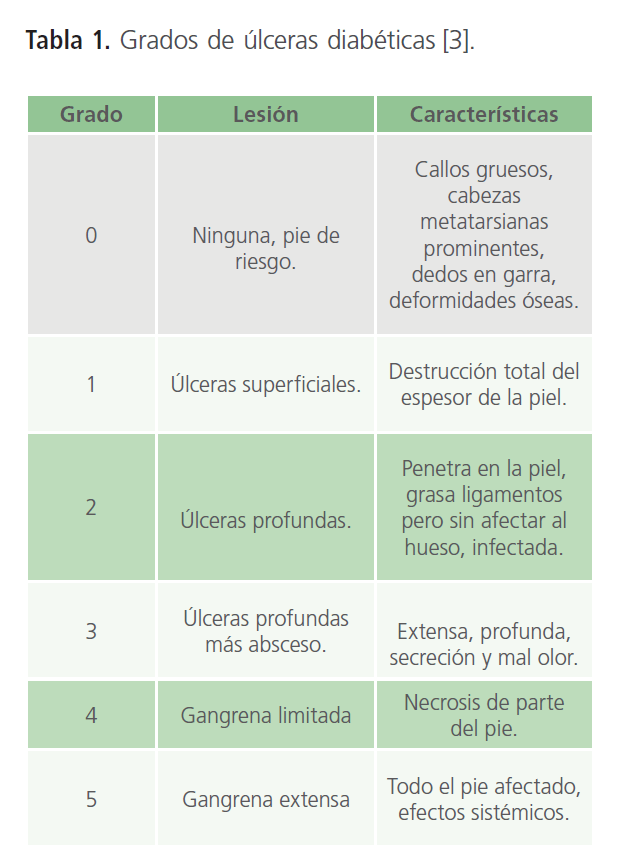
Tabla 1: Grados de úlceras diabéticas [3].
Pruebas diagnósticas
Las pruebas diagnósticas disponibles en el manejo del pie diabético son:
• Diapasón graduado de Rydel-Seifferd.
• Biotensiómetro.
• Uso del monofilamento de Semmes-Weinstein (5.07-10g).
• Ecografía Doppler.
• Sensibilidad a la temperatura.
• Exploración de la presencia de alodina.
• Exploración de la presencia de hiperalgesia.
• Exploración de la función motora.
• Exploración de la piel.
Es muy importante la exploración de la piel, ya que eso nos va indicar la presencia de úlcera.
En pacientes diabéticos la piel permanecerá atrófica y sin vello, las uñas serán frágiles, quebradizas y propensa a hematomas subungueales.
La piel y en general los tejidos blandos de la planta del pie poseen la propiedad de la viscoelasticidad. La piel se considera viscosa, ya que tras el efecto de presión puede alterar su forma para adaptarse a soportar mejor las cargas. La piel también se considera elástica, ya que posee la capacidad de distenderse bajo efectos de presión, aumentando la superficie de contacto y distribuyendo de esta forma las cargas en una mayor superficie.
Como consecuencia de la glucosación de estos tejidos la piel se endurece, pierde estas propiedades de forma progresiva y es proclive a endurecerse y engrosar, sobre todo la capa córnea, con la consiguiente propensión a padecer hiperqueratosis y helomas en zonas de presión llegando a generar úlceras [18].
Las siguientes pruebas diagnósticas son aplicables en consulta y mayormente realizadas por enfermería:
Monofilamento de Semmes-Weinstein: consiste en un filamento de nylon unido a un mango. Al ejercer presión sobre un punto de exploración se dobla aplicando una presión constante de 10g, con independencia de la fuerza con que lo aplique el explorador. Para realizar la exploración se debe presionar en cuatro puntos plantares de cada pie: en falange distal y bases de primer dedo, tercer y quinto metatarsiano. Para considerar el test positivo debemos detectar al menos un punto insensible. Un monofilamento puede usarse hasta en de 10 pacientes sin requerir periodo de recuperación durante 24 horas. La sensibilidad del monofilamento de Semmes-Weinstein es de 66-91% y la especificidad oscila entre 23 y 86%. El valor predictivo positivo de la prueba está entre el 34 a 86% y tiene un valor predictivo negativo de 94 a 95% [19].
Índice Tobillo-Brazo: el índice Tobillo-Brazo es el resultado de dividir la Presión Arterial Sistólica (PAS) de cada tobillo entre el valor de la Presión Arterial Sistólica más alta de cualquiera de las arterias braquiales. En nuestro medio la prueba suele realizarse mediante el uso de Doppler o un esfigmomanómetro. Se considera una actuación apta tanto para pacientes sintomáticos como asintomáticos.
Interpretación de ÍNDICE TOBILLO BRAZO:
• 0,9-1,4 Normal 0,7-0,9 Enfermedad arterial obstructiva periférica leve.
• 0,5-0,7 Enfermedad arterial obstructiva periférica moderada.
• <0,5 Enfermedad arterial obstructiva periférica grave.
• >1,4 Calcificación arterial, indica alto riesgo cardiovascular [20].
Complicaciones del pie diabético
Las complicaciones del pie diabético son:
• Infección.
• Isquemia
• Dolor neuropático.
Signos de infección
La observación de infección en una úlcera en pie diabético es difícil, ya que los signos “clásicos” de infección (rubor, calor, tumor y dolor) se encuentran atenuados en la mayoría de las ocasiones, por lo que la práctica habitual será observar la existencia de celulitis en la zona, olor desagradable y/o exudado purulento. También es preciso observar la crepita ción de bordes. Según el grado de infección el paciente puede presentar en su analítica: leucocitosis, anemia, aumento de la velocidad de eritrosedimentación globular, alteraciones hidroelectrolítica y descompensaciones metabólicas como la hiperglicemia. Además, son frecuentes la hipertermia y la emesis.
En caso de efectuar control radiológico se puede llegar a objetivar la existencia de gas en fascias, proveniente del metabolismo anaerobio de agentes infecciosos y también puede descartarse la existencia de osteomielitis.
Signos de isquemia
Los signos de isquemia que vamos a encontrar son: piel brillante, lecho necrótico, dolor (incluso en reposo y sin presión sobre ella), eritema periférico y de localización habitual en zonas acras (dedos) o maleolares.
Dolor neuropático
Se denomina neuropatía diabética a los signos y síntomas producidos por la afectación de los nervios periféricos a consecuencia de la diabetes. La neuropatía diabética se clasifica en diferentes síndromes según su distribución y la afectación neurológica [21].
No podemos olvidar que una de las complicaciones de la diabetes es que afecta al sistema nervioso periférico en su totalidad (somático y autónomo), en el contexto de un cuadro denominando neuropatía diabética. En este punto debemos diferenciar dolor nociceptivo y el dolor neuropático. El dolor nociceptivo es aquel ocasionado por un estímulo externo desagradable, que va a implicar una respuesta motora afectiva y vegetativa. El dolor neuropático aparecerá como consecuencia directa de una lesión o enfermedad, que afecta al sistema somatosensorial, provocando alteraciones fisiológicas, funcionales e histológicas en las vías de conducción nerviosa. Además, se trata de un dolor crónico, que provoca alteración del sueño, trastornos psicológicos, pérdida de la capacidad laboral, entre otros. El dolor neuropático que se produce en paciente diabético se denomina “neuropatía diabética”. Se estima que hasta el 50 % de los pacientes diabéticos la padecen.
Clasificación de la neuropatía diabética
Neuropatía dependiente de la longitud del nervio y la duración de la diabetes:
• Polineuropatía diabética.
• Polineuropatía de fibras delgadas.
Neuropatía independiente de la longitud del nervio:
• Radiculoneuropatía toracolumbar.
• Radiculoplexoneuropatía lumbosacra.
• Neuropatía oculomotora.
• Neuropatía isquémica de los miembros inferiores.
• Neuropatías por atrapamiento (nervio mediano, cubital, peroneo).
• Neuropatía hipoglucémica [22].
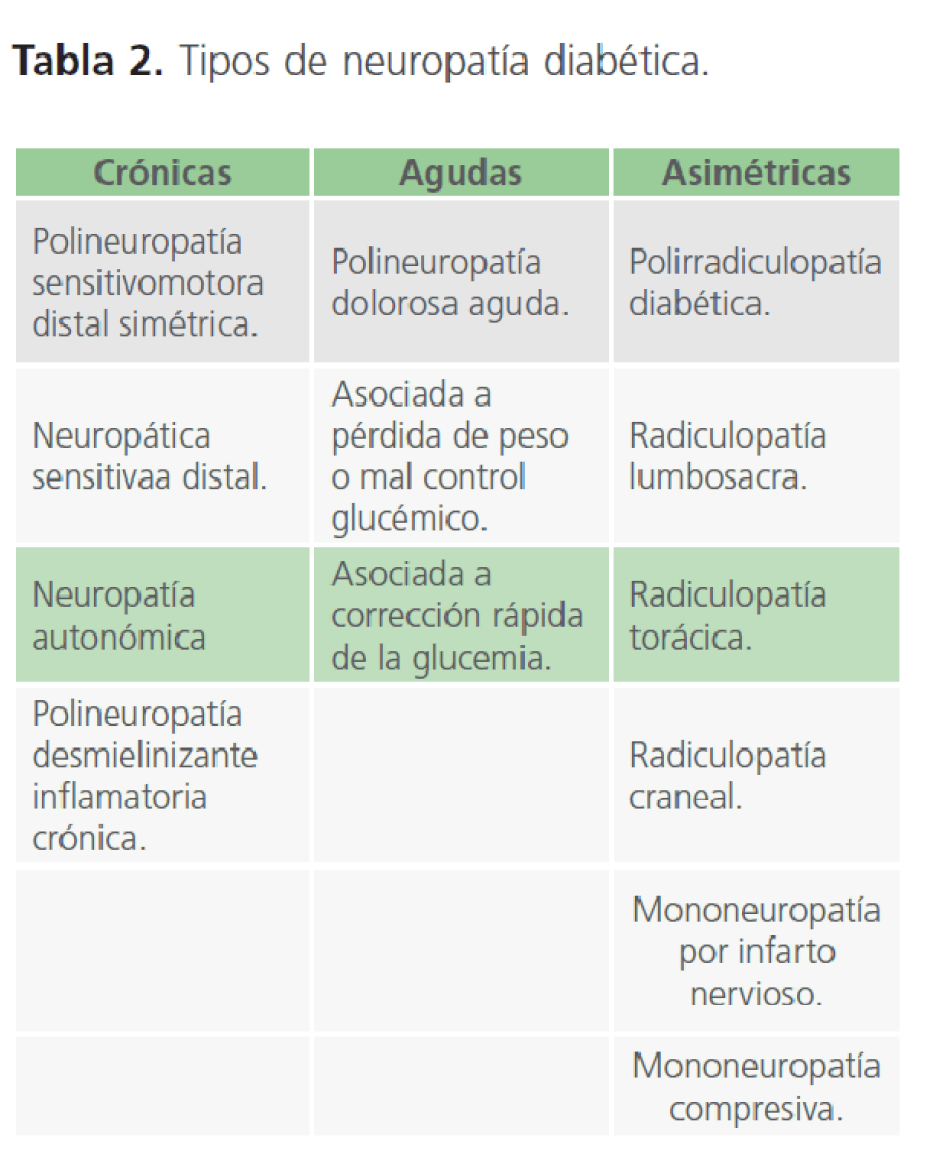
Tabla 2: Tipos de neuropatía diabética.
Criterios de hospitalización
¿Cuándo es necesario ingresar al paciente en una unidad clínica de pie diabético? Recomendado en:
• Infecciones de alto riesgo que amenacen la integridad de la extremidad.
• Infección en el paciente con circulación precaria por el peligro de gangrena.
• Gran tumefacción y edema en los pies.
• Celulitis ascendente.
• Afectación de los espacios profundos del pie.
• Osteomoelitis.
• Complicaciones del estado general: sepsis, deshidratación, insuficiencia renal.
• Descompensación diabética (hiperglucemia).
• Falta de respuesta al tratamiento correcto en 4-5 días.
• Paciente no colaborador. O no autosuficiente.
• Imposibilidad de asistencia domiciliaria adecuada [23].
Tipos de curas según escala Wagner
Wagner grado 0
• Lavado correcto con jabón neutro, aclarado abundante y secado exhaustivo.
• Uso de cremas de urea o de lanolina.
• Utilizar piedra pómez para eliminar durezas.
• Retirada de callos por podólogos.
• Uso de prótesis de silicona, plantillas para las deformidades óseas.
• Uña encarnada limar las uñas, no cortarlas.
• Usar de zapatos que no compriman los dedos.
• Aplicar antibióticos tópicos.
• Si existe micosis (pie de atleta) Lavado de la lesión con solución salina 0’9%, secado y aplicar antimicóticos tópicos.
• Evitar la humedad en el pie.
Wagner grado 1
• Reposo absoluto del pie afectado durante 3-4 semanas.
• Lavado abundante de la lesión con solución salina al 0’9 %.
• Desbridamiento de las flictenas (ampollas), si las hubiese.
• No usar antisépticos locales muy concentrados y tampoco aquellos que coloreen la piel.
• Curas cada 24-48 horas.
• La piel periulceral habrá que mantenerla hidratada mediante ácidos grasos hiperoxigenados.
Wagner tipo 2
• Reposo absoluto del pie afectado.
• Vigilancia exhaustiva de la aparición de signos locales de infección: celulitis, exudado purulento mal olor.
• Limpieza de la lesión con solución salina fisiológica al 0’9%.
• Exploración interna de la úlcera valorando la tunelización con un estilete.
• Desbridamiento quirúrgico y/o cortante de esfácelos y del tejido necrótico. En aquellos en que no salgan se usarán productos con enzimas proteolíticos o hidrogeles.
• Curas cada 24-48 horas.
• Tratamiento antibiótico según el antibiograma.
• Ante signos de infección estaría indicado el uso de sulfadiacina argéntica o los apósitos de plata. En lesiones muy exudativa usaríamos apósitos absorbentes tales como los alginatos y los hidrocoloides.
Wagner grado 3
• Desbridamiento quirúrgico en las zonas donde halla celulitis, abscesos, osteomielitis, o signos de sepsis.
• Tratamiento con antibióticos.
Wagner grado 4
• Gangrena en los dedos del pie: el paciente debe ser hospitalizado para estudiar su circulación periférica y valorar tratamiento quirúrgico por parte del servicio de Cirugía Vascular (técnicas intervencionistas como by-pass, angioplastia, amputación, entre otros).
Wagner grado 5
• Gangrena del pie: el paciente debe ser hospitalizado para amputación [23].
En ningún caso hay que olvidarse de:
• Control de la glucemia.
• Control exhaustivo de los factores de riesgo cardiovascular asociados (HTA, dislipemias, tabaco, entre otros).
Pero, ¿acaso en el resto del mundo el manejo de esta patología es igual?
Tanto las sociedades de pie diabético en Reino Unido (unidas en la iniciativa Foot in Diabetes UK) como la sociedad Alfediam (Sociedad francófona de diabetes) siguen las mismas recomendaciones que en España a la hora de tratar un pie diabético. Todo ello ha sido logrado gracias a los consensos internacionales sobre pie diabéticos, que sirven de marco de referencia al resto de países.
Tratamiento farmacológico
En el papel de la enfermería con respecto al pie diabético no hay que dejar de lado los tratamientos farmacológicos, ya que nuestro colectivo es el encargado de administrarlos. Dejando a un lado los tratamientos antiglucémicos propios de la diabetes, cuando un paciente se queje de dolor será preciso suministrarle un analgésico adecuado para cada situación. Según la escala de Wagner y el grado de infección de la úlcera elegiremos los siguientes fármacos. (Siguiendo la recomendaciones establecidas según la Asociación Española de Cirujanos (AEC), Sociedad Española de Angiología y Cirugía Vascular (SEACV), Sociedad Española de Medicina Interna (SEMI) y Sociedad Española de Quimioterapia (SEQ) según el consenso del año 2007) [24-25].
• Lesiones Wagner I y II: antibioterapia + analgésicos.
Antibióticos a emplear:
• Amoxicilina/Ác. clavulánico 875/125 mg/8h (Augmentine ® 875/125 mg) o 1000/62,5 mg dos comprimidos juntos cada 12 h (Augmentine Plus ®).
• Levofloxacino (Tavanic ®) 500 mg c/12-24 h.
• Moxifloxacino (Actira ®) 400 mg cada 24 h.
• Clindamicina (Dalacin ®) 150-450 mg/6 h.
• Lesiones Wagner III o superiores:
Antibioterapia Intravenosa:
• Piperacilina/tazobactam (Tazocel ®) 4/0,5 gr c/6- 8h.
Ceftriaxona (Claforan ®) 1 g IV c/24 h más metronidazol (Flagyl ®) 500 mg IV c/6–8 h / o vancomicina 1 g IV c/ 12 h.
• Ertapenem (Invanz ®) 1 g IV q 24 h + vancomicina 1 g IV c/ 12 h.
Pacientes MUY GRAVES:
• Imipenem (Tienam ®) 1g c/6-12h I.V.
• Meropenem (Meronem ®) 1-2 g I.V cada 8h).
• Piperacilina-tazobactam (Tazocel ®) 4/0,5 ugr c/6- 8h I.V + linezolid (Zyvoxid ®) 600 mg I.V c/12 h.
• Glucopéptido I.V. Vancomicina 1 g I.V c/ 12 h o teicoplanina (Targocid ®) 400 mg c/12-24h I.V.
• Tigeciclina (Tygacil ®) I.V (100 mg I.V primera dosis, seguida de 50 mg I.V c/12h). + fluoroquinolona I.V como Ciprofloxacino (Estecina ®) 200-400 mg c/12h, 1200 mg máximo al día.
• Levofloxacino (Tavanic ®) 250-500 mg I.V c/12- 24h) o amikacina I.V (15 mg/kg/d).
Autocuidados del pie diabético
Los pacientes que padezcan de pie diabético pueden realizar una serie de cuidados ellos mismos para minimizar las complicaciones. Existen múltiples documentos, en diferentes formatos, que incluyen el siguiente decálogo:
• Inspeccionar a diario el pie, planta y talón (con espejo) para detectar lesiones.
• Examinar los zapatos antes de ponértelos.
• Cambiar los calcetines y zapatos diariamente.
• No caminar nunca descalzo.
• No utilizar agua o almohadillas eléctricas para calentar los pies.
• Dejar que un podólogo te quite los callos.
• Cortar las uñas de forma recta y limar suavemente los bordes y aristas.
• Lavar los pies con agua y jabón y secarlos muy bien entre los dedos.
• No usar agua demasiado caliente para ducharte.
• Aplicar crema hidratante en los pies después de bañarte [26].
Papel integrador de la enfermería en el manejo del pie diabético
En la actualidad el papel que desarrolla la enfermería en el mundo sanitario es el de asistencia, docencia, investigación y gestión. Entendiendo la asistencia, como la labor que desempeña en los centros hospitalarios (curas, tratamientos, y demás), la docencia como la labor educacional, investigación los estudios realizados por enfermería y como gestión, la gestión de recursos.
Dentro del papel asistencial de la enfermería lo primero que tenemos que tener en cuenta a la hora de abordar un paciente con pie diabético es el de controlar su diabetes. Así pues, realizaremos análisis a estos pacientes para medir su nivel de glucemia. Una vez obtenidos los resultados nos fijaremos en gran medida en la hemoglobina glicosilada, que no solo nos dice los niveles medios de glucemia de los 3 últimos meses, sino que también se considera un buen predictor del ratio de curación de una úlcera de pie diabético, al haberse comprobado que las personas con una hemoglobina glicosilada más alta (HbA1c) tardan más en curar sus heridas [27].
Como mencionamos en la introducción de este proyecto, durante los últimos años se han creado diversas Unidades de pie diabético en el ámbito hospitalario, con su propio funcionamiento. Una vez reciben un paciente por una úlcera diabética, habitualmente remitidos desde una consulta de atención primaria, de diabetes o, raramente, desde el servicio de urgencias del hospital, la primera evaluación corre a cargo de un médico especialista endocrino para llevar a cabo una valoración tanto de lesión como del paciente. La intervención de los diferentes profesionales sanitarios implicados se establece sobre la base del siguiente esquema (ver anexo figuras 1 y 2) [28].
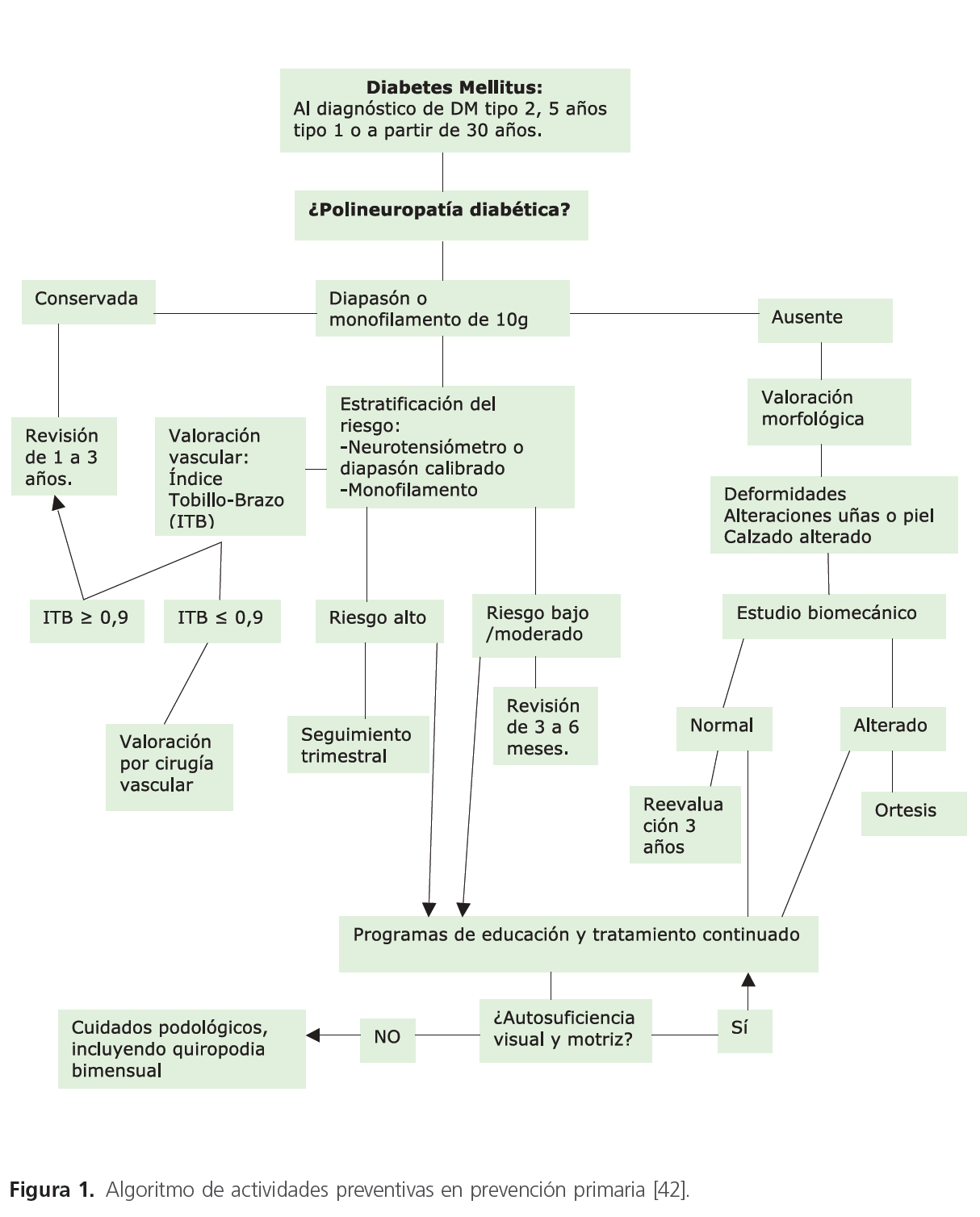
Figura 1: Algoritmo de actividades preventivas en prevención primaria [42].
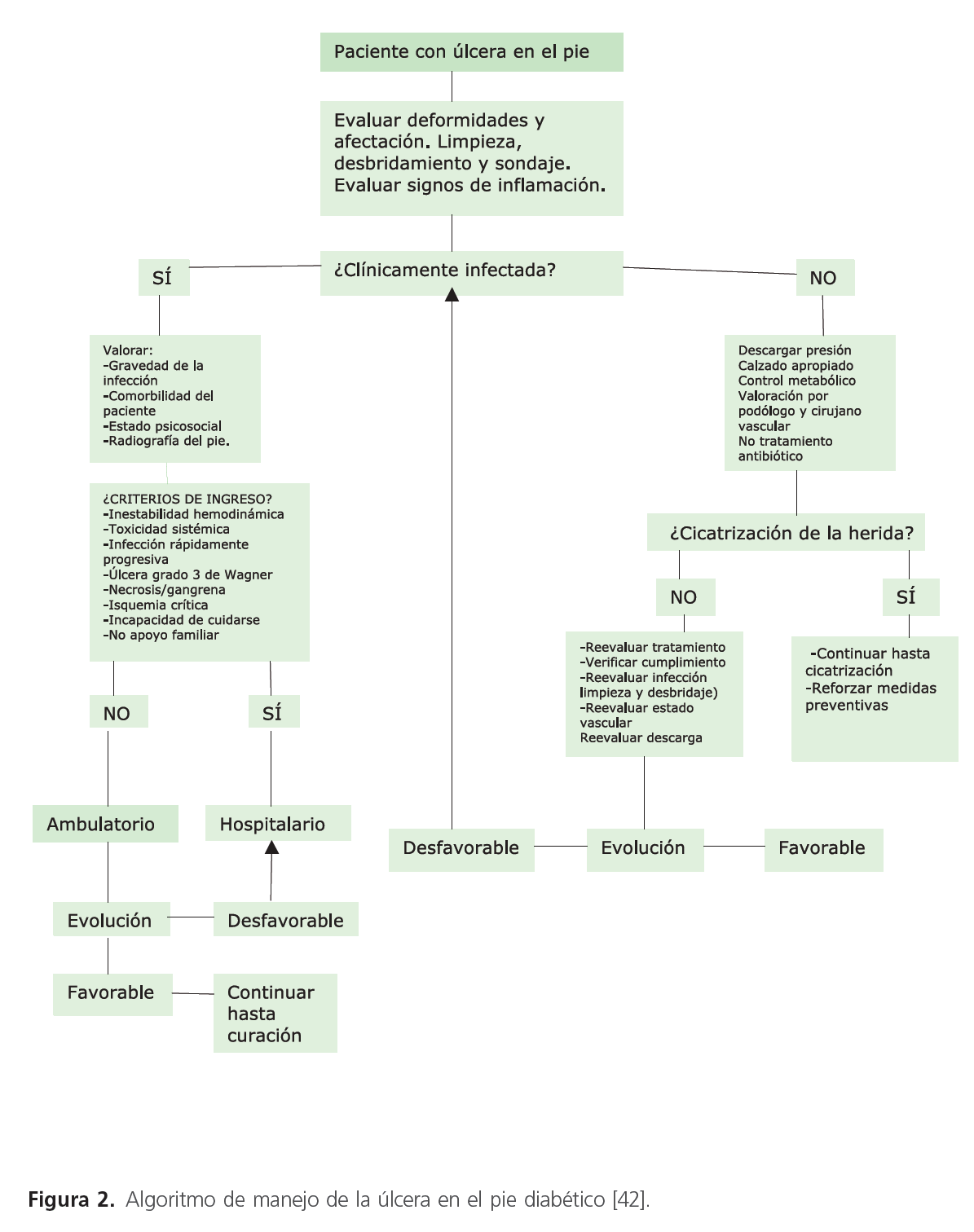
Figura 2: Algoritmo de manejo de la úlcera en el pie diabético [42].
Tras recibir el alta de la Unidad de pie diabético es preciso seguir la evolución del paciente. Aquí entra de forma predominante la figura del enfermero de referencia. Es necesario disponer de un enfermero de referencia durante todo el proceso asistencial, con quién el paciente pueda establecer un vínculo de confianza que favorezca la continuidad de cuidados, motivo por el cual se creó esta figura de la enfermería. Desde su consulta de atención primaria, su enfermero referente irá valorando la progresión del pie, la educación del paciente y se dedicará a las curas pertinentes. Precisamente, uno de los objetivos en atención primaria es el control, seguimiento y fomento de la independencia de la persona en el cuidado de su enfermedad crónica [29].
En el caso de que no haya mejoría habrá que derivarlo al servicio de cirugía cardiovascular. En todo momento, se debe intentar un feedback entre los distintos profesionales.
Una de las cosas más importante para favorecer la curación es la de evitar el apoyo del pie. La mayoría de las úlceras aparecen sobre prominencias óseas y están producidas por el apoyo al andar. Se pueden usar zapatos, sandalias, apósitos almohadillaos, férulas, fieltros adhesivos consiguiendo así una distribución de la presión y disminuir las fuerzas de impactos y cizallamiento [30].
Si tenemos que poner algún tipo de ortesis (dispositivos ortopédicos) es necesario tener presente la relación beneficio-riesgo y la personalización de la misma, no sea que vayamos a empeorar la situación.
Cómo mencionamos anteriormente, más del 20% de las isquemias acaban en amputación. En la declaración de San Vicente de 1990 se sentaron las bases para reducir en un 50% el número de amputaciones: mejorar el cuidado del pie en la diabetes mellitus y modificar los factores de riesgo. ¿Cómo afecta al paciente dicha amputación? Según el Doctor Ocampo-Barrio el 75% de los pacientes encuestados presentaban depresión en sus diferentes estadios. Por ello, es importante sugerirles que se afilien a alguna asociación sobre el pie diabético, esto es un gran apoyo para ellos y siempre supone una fuente de experiencia que mejora su red de apoyo social [31-34]. Desde el punto de vista educacional del paciente si nos centramos en la gran importancia de la educación en pacientes con pie diabéticos vemos que en un estudio realizado por las enfermeras de atención primaria de Mataró (Barcelona) en 2008, en el que se observó que la realización de talleres donde se explicaban hábitos de higiene y cuidados de los pies consiguió que el 70% de los participantes asimilaran las recomendaciones dadas por enfermería y que al cabo de 2 años siguieran aplicándolas [32].
También dentro del papel educacional de la enfermería es importante incidir en la alimentación, ya sea para vigilar la diabetes o para mejorar la curación de las úlceras. Como, por ejemplo, destacamos que una buena alimentación rica en proteínas favorece la pronta cicatrización [34].
Dentro del papel investigador de la enfermería hay diversos estudios realizados por enfermeras sobre el uso de apósitos. En la actualidad existen una gran cantidad de ellos: apósitos hidrocoloides, hidroactivos, hidrocelulares, hidropoliméricos, entre otros. ¿Cuál es el mejor para un paciente con pie diabético? En dos estudios realizados por enfermeras se habla de las propiedades de los apósitos hidrocoloides y de los apósitos alginatos [35-36].
¿Cuál es el más efectivo? Depende del tipo de herida. Así pues, si el paciente presenta una herida con esfacelos es más eficaz usar un alginato, ya que es un buen absorbente y cicatrizante a la vez. En cambio si presenta una herida que está a punto de cerrarse es bueno utilizar un hidrocoloide, ya que absorbe la exudación. Por eso, es muy importante ver la evolución de las heridas para poder elegir el apósito más idóneo.
En la última década han aparecido en el mercado los ácidos grasos hiperoxigenados como una herramienta muy útil en la prevención de las úlceras. Gracias a estos “aceites” se evita la fricción y el deterioro cutáneo [37].
• En las últimas investigaciones sobre los cuidados del pie diabético se ha comprobado que:
• El uso de eritropoyetina en pacientes diabéticos evita la destrucción de células beta del páncreas, la cuales son necesarias para fabricar insulina [38].
El uso cámaras hiperbáricas hace que se incremente la cantidad de oxígeno en las heridas, favoreciendo su cicatrización y disminuyen la tasa de amputación [39].
Por último, dentro del papel de gestión de enfermería es deber del colectivo optimizar los recursos de los que disponemos para conseguir una asistencia de calidad, dada la crisis económica existente y la gran cantidad de dificultades presupuestarias en salud [40].
A pesar de todo lo anterior todavía existen diversos problemas en el manejo de estos pacientes, ya que muchos de ellos no conocen de la existencia de un servicio de enfermería de referencia y solo van a los centros sanitarios cuando ya es demasiado tarde. No existe tampoco mucha comunicación entre los distintos profesionales que realizan el seguimiento a los pacientes. De forma que si un profesional le da una serie de pautas y al poco tiempo, otro les dice otras, crea confusión y abandono del tratamiento.
Potenciar el seguimiento de pacientes con pie diabético en atención primaria.
Realizar campañas de publicidad (trípticos, pósters, panfletos) en diversas zonas, como el centro de salud u hospitales, donde los pacientes conozcan los riesgos asociados al pie diabético y la importancia de esta patología en la sociedad.
Creación de equipos multidisciplinares, coordinados por distintos profesionales de la salud, que orienten y protocolicen el manejo de estos pacientes: endocrinología, podología, enfermería, cirugía cardiovascular, medicina familiar y comunitaria, entre otros.
Fomentar la actualización y creación de estudios de seguimiento de estos pacientes para facilitar la actualización de los datos epidemiológicos y la investigación cuantitativa y/o cualitativa de la patología del pie diabético.
Realizar campañas de salud comunitarias para explicar las ventajas de la dieta mediterránea y la importancia de una dieta variada y saludable para evitar enfermedades que nos causarían complicaciones, como son la hipertensión, la hipercolesterolemia, y demás.
Conclusiones
Las conclusiones respecto al manejo integral del pie diabético son [41]:

489
References
- ГҒlvarezвҖ“Guisasola F., Blanco-Tarrio, E., SГЎnchez-JimГ©nez, J. GuГӯa de Buena PrГЎcticaClГӯnica en: Dolor neuropГЎtico en el pacientediabГ©tico. IMC. 1ВӘ Ed. Madrid. 2012.
- Diabetes. Nota descriptiva NВ°312 OMS. Septiembre de 2012. OMS. 1ВӘ Ed. 2012.
- RoldГЎn-Valenzuela, A. Cuidados en el pie diabГ©tico. Procedimiento y protocolos de EnfermerГӯa Hospital UniversitarioVirgen del RocГӯo. 1ВӘ Ed. Sevilla. 2001.
- Mathews, R., Inzucchi, E., Adler, A. Documento de consensoAsociaciГіn Americana de Diabetes. Diabetes Care. 2013; 36: 1.
- Wild, S., Roglic, G., Green, A. et al. Global prevalence of diabetes: estimates for the year 2000 and projections for 2030. Diabetes Care 2004; 27: 1047-53.
- Olshansky, SJ.,Passaro, Dj., Hershow, Rc. et al. A potential decline in life expectancy in the United States in the 21 st century. N Engl J. Med. 2005; 352: 1138-45.
- FederaciГіninternacional de la diabetes. Plan mundial contra la diabetes 2011-2012.
- Institutonacional de estadГӯstica. TendenciasdemogrГЎficasdurante el s. XX en EspaГұa. Madrid: InstitutoNacional de EstadГӯstica. 2003.
- ConjuntoMГӯnimoBГЎsico de Datoshospitalarios. Madrid: Ministerio de Sanidad y Consumo. 2005.
- International Working Group on the Diabetic Foot, International Consensus on the Diabetic Foot, 1999, 2003. https://www. diabetic-foot-consensus.com.
- Bakker, K. et al. The year of the diabetic foot, Diabetes Voice, March 2005; 50 (1): 11-4.
- Pascual de la Pisa, B., MartГӯn Manzano, JL., NГәГұezGarcГӯa, D., Orozco BeltrГЎn, D., FernГЎndezFernГЎndez, I. Diabetes mellitus: DefiniciГіn. ComplicacionescrГіnicas: pie diabГ©tico. 1ВӘ Ed. 2010.
- Casado Vicente, V. (Coordinadora). Tratado de Medicina de Familia y Comunitaria. Vol. I; SEMFYC. 3ВӘ ediciГіn. Madrid. 2012.
- BerenguГ© Iglesias, M., RouraOlmeda, P. Diabetes mellitus. GuГӯa de actuaciГіn en AtenciГіnPrimaria. SEMFYC. 1ВӘ EdiciГіn. Madrid. 2012.
- Cabrera MartГӯn, LM. Charcot Marie Tooth. [Blog Internet]. Puertorrico. Luis Manuel Cabrera MartГӯn. Consultado en Febrero 2013. Disponible en: https://cmtbiologia.blogspot.com.es/.
- AutoresVarios. Facultad de Medicina UNAM. [Internet]. MГ©xico. Editor desconocido (propio Universidad). Consultado en Febrero de 2013. Disponible: www.facmed.unam.max.
- Cano PГ©rez, JF.,FranchNadal, J. Diabetes mellitus: ComplicacionescrГіnicas. AtenciГіnPrimaria. Conceptos, organizaciГіn y prГЎcticaclГӯnica 2008; 37: 863-84.
- Mayfield, JAM., Sugarman, JRM. The Use of the Semmes- Weinstein Monofilament and Other Threshold Tests for Preventing Foot Ulceration and Amputation in Persons with Diabetes. Journal of Family Practice 2000; 49 (11): S17-S29.
- Vega, S. A laspuertas de terapiafГӯsica. [Blog Internet] PerГә. Silvana Vega. ConsultadoFebrero 2013. Disponible: https:// silvanavv89.blogspot.com.es/2012/10/monofilamento-de-actina.html.
- Lavery, LA., Armstrong, DG., Vela, SA. et al. Practical criteria for screening patients at a high risk of diabetic foot ulceration, Arch Intern Med. 1998; 158-67.
- Moreno Bandera, J. Medicinapara el siglo XXI. [Blog Internet]. EspaГұa. Javier Morano Bandera. Consultado en Febrero de 2013. Disponible en: https://medininca.blogspot.com.es/2008/07/el-ndice-tobillo-brazo-mejora-la.html.
- Boulton, AJM. The pathogenesis of diabetic foot problems: An overview. Diabet Med. 1996; 13: 12-6.
- ViadГ©-JuliГ , J. TerapГ©uticatГіpica. GuГӯaprГЎcticapara la prevenciГіn, evaluaciГіn y tratamiento. Editorial mГ©dicapanamericana; 1ВӘ EdiciГіn. Madrid. 2006.
- AsociaciГіn EspaГұola de Cirujanos (AEC), Sociedad EspaГұola de AngiologГӯa y CirugГӯa Vascular (SEACV), Sociedad EspaГұola de MedicinaInterna (SEMI) y Sociedad EspaГұola de Quimioterapia (SEQ). Documento de consensosobre el tratamientoantimicrobiano de lasinfecciones en el pie deldiabГ©tico. Rev EspQuimioterap. 2007; 20 (1): 77-92.
- MartГӯnez-Salio, A., GГіmez de la Camara, A., Ribera Canudas, V., Montero Homs, J., Blanco TarrГӯo, E. et al. DiagnГіstico y tratamiento del dolor neuropГЎtico. Med ClГӯn. 2009; 133 (16): 629-36.
- Andrea, L., Christman, L., Selvin, E., Margolis, DJ. Hemoglobin A1c Predicts Healing Rate in Diabetic Wounds. Journal of Investigative Dermatology 2011; 131: 2121-7.
- ViadГ©, J. Pie DiabГ©tico. GuГӯaprГЎcticapara la prevenciГіn, evaluaciГіn y tratamiento. Editorial MГ©dicapanamericana. 1ВӘ EdiciГіn Madrid. 2006.
- MartГӯnez-GГіmez, DA. Cuidados del pie diabГ©tico. Editorial ArГЎn 2ВӘ EdiciГіn. 2005.
- Gallego-Estevez, R. Alternativaspara la descarga de la ГәlceraneuropГЎtica en el pie diabГ©tico. AvancesDiabetologГӯa 2010; 26: 457-628.
- Aguilar Diosdado, M. et al. Diabetes: GuГӯapara personas afectadas y cuidadoras. ConsejerГӯa de Salud. Sevilla. 2008.
- Ramon-Cabot, J. Efectividad a medioplazo de unaintervenciГіneducativagrupaldirigida al cuidado de los pies en pacientes con diabetes tipo 2. EnfermerГӯaClГӯnica. 18 (6): 302-308.
- OcampoвҖ“Barrio, P. Frecuencia de depresiГіn en pacientes con y sin pie diabГ©tico. 2010. 491вҖ“6.
- ViadГ©, J. Pie DiabГ©tico. GuГӯaprГЎcticapara la prevenciГіn, evaluaciГіn y tratamiento. Editorial MГ©dicapanamericana. 1 EdiciГіn. Madrid. 2006.
- Cuidados en los pies diabГ©ticos antes y despuГ©s de intervenciГіneducativa. 1ВӘ ediciГіn. EnfermerГӯa Global. 2013.
- Dumville, JC., OвҖҷMeara, S., Deshpande, S., Speak, K. Hydrocolloid dressings for healing diabetic foot ulcers (Review). The Cochrane Collaboration. 2012.
- LГіpez, A., GarcГӯa, F., JareГұo, P., GarcГӯa, J., GarcГӯa, N. Eficacia de los ГЎcidosgrasoshiperoxigenados en la prevenciГіn de lasГәlcerasporpresiГіn. Gerokomos 2007; 18 (4): 197-201.
- Kranke, P., Bennett, MH.,Martyn-St James, M., Schnabel, A. Debus SE Hyperbaric oxygen therapy for chronic wounds (Review). The Cochrane Collaboration. 2012.
- Educando al diabГ©tico en atenciГіnprimaria. La visiГіnenfermera. Manual elaborado en el marco del Convenio de ColaboraciГіn, entre la ConsejerГӯa de Salud y la AsociaciГіnAndaluza de EnfermerГӯaComunitaria (ASANEC). Junta de AndalucГӯa. 2002.
- Grupo de trabajo de la GuГӯa de PrГЎcticaClГӯnicasobre Diabetes tipo 2. GuГӯa de PrГЎcticaClГӯnicasobre Diabetes tipo 2. Madrid: Plan Nacionalpara el SNS del MSC. Agencia de EvaluaciГіn de TecnologГӯasSanitariasdel PaГӯs Vasco; 2008. GuГӯas de PrГЎcticaClГӯnica en el SNS: OSTEBA NВә 2006/08.
- Alfayate-GarcГӯa, JM., SГЎnchez-RГӯos, JP., de Benito-FernГЎndez, L., CГЎncer-PГ©rez, S., Criado-GalГЎn, F., GutiГ©rrez-Baz, M., Perera-Sabio, M., Puras-Mallagray, E. RevisiГіn de lasrecomendacionesactuales y protocolos de actuaciГіn en prevenciГіn del pie diabГ©tico. AngiologГӯa 2012; 64: 76-81.










