Keywords
Nicolau syndrome, Livedo-like dermatitis, Benzathine Penicilin
Introducción
EL Síndrome de Nicolau también conocido como Embolia cutis medicamentosa o Dermatitis livedoide, es un síndrome raro de origen iatrogénico [1,2] Que se presenta con grados variables de daño tisular incluyendo necrosis de la piel y tejidos profundos [2- 4] como complicación de una inyección intramuscular [1-5] intraarterial, subcutánea o intraarticular [1-3]. Inicialmente descrito en 1924 por Freudenthal y en 1925 por Nicolau, después del uso de sales de bismuto para el tratamiento de un paciente con sífilis [1,6].
Clínicamente cursa con dolor agudo intenso durante la inyección intramuscular, seguido de la formación de una placa livedoide que se distingue por márgenes bien delimitados y angulados [1], evolucionando a una placa reticulada y violácea poco tiempo después, para terminar en una necrosis cutánea localizada en el sitio de punción, que se resuelve con una cicatriz atrófica [2,7].
Las drogas que comúnmente pueden causar daño tisular incluyen penicilinas, agentes antiinflamatorios no esteroideos (AINE), corticoesteroides, antihistamínicos y anestésicos locales, complejo de vitamina B, vacuna para difteria, tétanos y tosferina, y meperidina [1,3,7].
El mecanismo patogénico no está claro, [2,3,6,8,9] pero se han formulado varias hipótesis, aunque la más plausible implica un origen vascular basado en tres posibles mecanismos: En primer lugar se piensa que la estimulación simpática del nervio por el dolor de la inyección peri-arterial, intra-arterial o peri-nerviosa, con dolor local intenso, causa vasoespasmo que lleva a isquemia causando necrosis cutánea y/o muscular [7,9]. El segundo consiste en la inyección intra-arterial accidental de drogas para uso intramuscular, que ocasionaría una oclusión embolica de los pequeños vasos, desencadenando necrosis. [7,9]. Descrito histológicamente por Nicolau al encontrar sales de bismuto en las arterias periféricas de su paciente [9]. En el tercer mecanismo la necrosis isquémica progresa de ruptura vascular de la íntima debida a inflamación causada por la inyección peri-vascular o vascular por reacción citotóxica a las drogas[7,9].
En el estudio histopatológico se aprecia necrosis causada por isquemia, pueden utilizarse métodos de imagen como ultrasonido y resonancia magnética, con el fin de delimitar el área dañada [1,9]. El tratamiento consiste en trombolisis con heparina, se han utilizado esteroides intralesionales para disminuir la inflamación y se ha demostrado que los antibióticos sistémicos juegan un papel fundamental en el manejo [7]. La aplicación de compresas frías puede agravar la necrosis por su capacidad de inducir vasoconstricción y de producir isquemia [7]. Las complicaciones son raras pero pueden ir desde necrosis extensa (cutánea y/o neuromuscular) hasta muerte, pasando por isquemia transitoria del miembro afectado que puede requerir amputación, y por complicaciones neurológicas que pueden ser transitorias (hipostesias, paraplejía o incompetencia de esfínteres) [7,10] La necrosis cutánea resuelve con un alto grado de deformidad y cicatriz con contracturas [1,2].
A continuación se presenta el primer caso reportado y documentado en la literatura hondureña, en nuestra búsqueda no se encontraron otros casos reportados a nivel centroamericano; si existiendo reportes en México y Ecuador. La importancia del tema y su divulgación se debe a que la aplicación de drogas intramusculares es de uso frecuente en nuestro medio, debemos tener en cuenta que existe la posibilidad de desarrollar síndrome de Nicolau, el cual si no se diagnostica de forma temprana puede llevar a complicaciones como necrosis, amputación o muerte.
Presentacion de caso
Presentamos el caso de paciente masculino de 7 años de edad, con antecedente de faringoamigdalitis estreptocócica tratada con penicilina benzatínica intramuscular, que se presentó a la emergencia de pediatría del Instituto Hondureño de Seguridad Social, ubicado en la ciudad capital del país (Tegucigalpa) con historia de presentar lesión purpúrica en glúteo derecho, caliente y dolorosa a la palpación. Al examen físico se encontró irritable, afebril, con fascie de dolor, disminución de la movilidad del miembro inferior derecho e incapacidad para la deambulación; en área glútea derecha presenta zona indurada, con mácula purpúrica de 7x6 cm (Ver Figura 1), con rubor, calor, dolor a la palpación y a la movilización del miembro, pulsos periféricos conservados, no hay frialdad distal; resto del examen físico sin alteraciones.
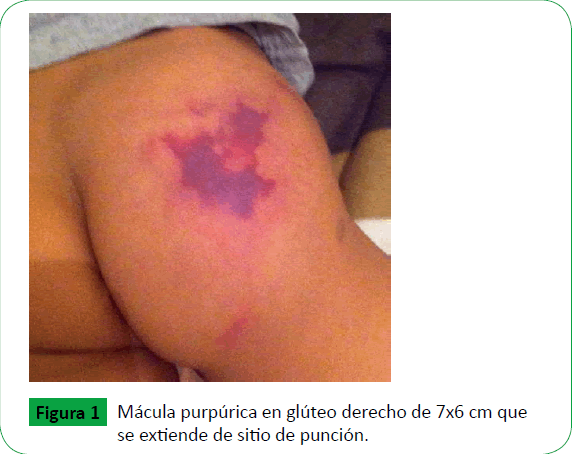
Figura 1: Mácula purpúrica en glúteo derecho de 7x6 cm que se extiende de sitio de punción.
Estudios Laboratoriales iniciales mostraron Leucocitos totales: 22,100xmm3, Neutrófilos: 17,500xmm3 (79.1%), Linfocitos: 1,700xmm3 (7.7%); PCR: 29.45 mg/L.
Paciente se ingresó con diagnóstico de absceso en región glútea derecha y faringoamigdalitis aguda. Se inició tratamiento con analgesia combinada (diclofenaco IV, acetaminofén V.O.), más compresas frías en área glútea y Oxacilina IV por 7 días, sin mostrar mejoría de lesión purpúrica, con persistencia de cambios inflamatorios, dolor intenso e incapacidad funcional. Biometría hemática control, mostro disminución de leucocitos totales a 13,000 mm3, neutrófilos 7,700 mm3 (58%); PCR de 3.74. Se interconsulta con el servicio de infectología para valorar cambio de cobertura antibiótica, omitiendo Oxacilina IV e indicando Clindamicina I.V. Se ordenó realización de USG glúteo derecho para descartar la presencia de colecciones, el cual reportó: proceso inflamatorio del tejido celular subcutáneo y estructuras musculares en la región glútea sin encontrar imágenes de colecciones organizadas ni masas definidas de otro origen. (Ver Figura 2)
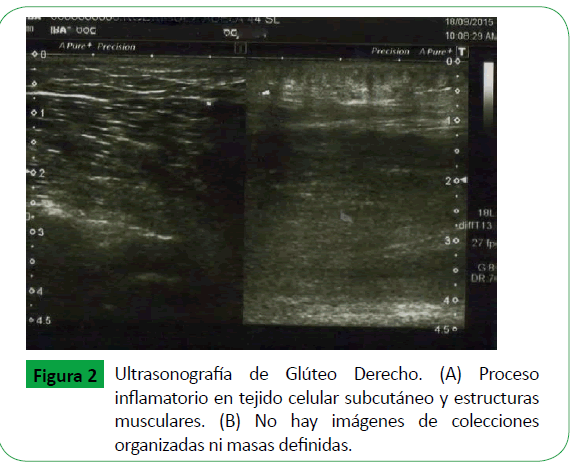
Figura 2: Ultrasonografía de Glúteo Derecho. (A) Proceso inflamatorio en tejido celular subcutáneo y estructuras musculares. (B) No hay imágenes de colecciones organizadas ni masas definidas.
Paciente continuó con manejo médico por 5 días, mostrando mejoría de lesión en glúteo y disminución de cambios inflamatorios (ver Figura 3), persistió con leve dolor a la palpación del área y movilización del miembro inferior, evolucionó favorablemente y fue dado de alta 12 días después de su ingreso con clindamicina V.O., medios físicos y cita a la consulta externa de pediatría.
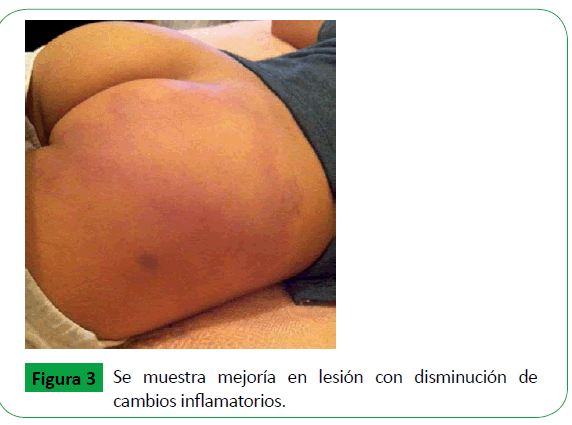
Figura 3: Se muestra mejoría en lesión con disminución de cambios inflamatorios.
Discusion
El Síndrome de Nicolau, inicialmente descrito en 1924 por Freudenthal y en 1925 por Nicolau después del uso de sales de bismuto para el tratamiento de un paciente con sífilis, [3,5] se caracteriza por dolor agudo e intenso durante la inyección intramuscular, seguido de la formación de una placa livedoide que evoluciona a placa reticulada y violácea poco tiempo después, para terminar en una necrosis cutánea localizada en el sitio de punción que se resuelve con una cicatriz atrófica [2]. Nuestro paciente desarrolla cuadro clínico similar al descrito en la literatura consultada, difiriendo en que no desarrolla necrosis en sitio de punción pero si resuelve con cicatriz atrófica.
Hasta el 33,3% de los casos puede terminar en gangrena requiriendo amputación, con menor frecuencia, los pacientes pueden quedar con secuelas tales como dificultad para caminar e incontinencia rectal o urinaria [7]. El diagnóstico oportuno e intervención temprana, en nuestro paciente, evitó el desarrollo de complicaciones mayores como gangrena, amputación o secuelas neurológicas.
Múltiples drogas de uso intramuscular están asociadas al desarrollo de Síndrome de Nicolau como la Penicilina Benzatínica, la cual fue administrada a nuestro paciente como tratamiento de faringoamigdalitis estreptocócica.
Dos factores predisponentes para este síndrome son la edad y la masa muscular disminuida [7], es más frecuente en niños menores de 3 años, en los que el fenómeno de embolismo arterial es más propenso a suceder debido al menor tamaño de los segmentos vasculares implicados [9]. El accidente es más fácilmente concebible en el niño, por su menor masa muscular y sus movimientos de defensa ante una inyección [7]. Contrastando con nuestro caso, en el cual nuestro paciente no pertenece al grupo etario en riesgo y cuyo peso no refleja carencia de masa muscular, sin existir datos de resistencia al momento de aplicación. El riesgo está asociado al sitio de inyección, profundidad del músculo y frecuencia de administración de la droga [8]. En este caso se aplicó medicamento en el sitio correcto (cuadrante superior externo de glúteo derecho) dosis única, sugiriendo que no es necesario múltiples aplicaciones intramusculares para desarrollar el síndrome. Desconocemos si la técnica de aplicación fue adecuada, por lo cual no podemos suponer que esto fue un factor determinante para su desarrollo.
El diagnóstico es clínico, en el estudio histopatológico se aprecia necrosis causada por isquemia. Pueden utilizarse métodos de imagen, como ultrasonido y resonancia magnética, con el fin de delimitar el área dañada [5,8,9]. La falta de conocimiento sobre el síndrome no permitió el uso adecuado de los estudios de imagen disponibles, ya que ante la persistencia de los síntomas del paciente se realiza ultrasonografía glútea, no con el objetivo de delimitar el daño de la necrosis, sino con el propósito de descartar una colección intra-glútea, encontrando imágenes que coinciden con un proceso inflamatorio subcutáneo y muscular secundario a zonas de isquemia lo que orienta hacia el diagnóstico de Síndrome de Nicolau.
Se cree que el daño inicial determina la evolución natural de la enfermedad aunque se ha comprobado que el tratamiento limita la necrosis cutánea [5,6]. El tratamiento tiene por objetivo mejorar la vascularización para disminuir la isquemia para lo cual se utilizan fármacos como pentoxifilina, oxígeno hiperbárico, alprostadil por vía intravenosa6, y la trombólisis con heparina, se han utilizado esteroides intralesionales para disminuir la inflamación y se ha demostrado que los antibióticos sistémicos juegan un papel fundamental en el manejo [5,6]. La aplicación de compresas frías puede agravar la necrosis por su capacidad de inducir vasoconstricción y de producir isquemia [6,10].
El manejo farmacológico de este caso fue únicamente con antibióticos de amplio espectro y analgesia, no se utilizaron medicamentos para mejorar la perfusión tisular. Nuestro paciente evolucionó satisfactoriamente con el solo uso de antibióticos. Esto nos sugiere que existe un curso idiosincrático de la enfermedad para desarrollar complicaciones que puedan comprometer la viabilidad del miembro afectado.
La aplicación de medicamentos por vía parenteral es de uso cotidiano en la práctica de salud, motivo por el cual se debe tener presente que un mínimo procedimiento invasivo, como tal, puede presentar complicaciones como el Síndrome de Nicolau, el cual si no se diagnostica de forma temprana, o no se diagnostica, puede llevar a complicaciones que afectan de forma permanente la calidad de vida del paciente o, incluso, un riesgo de mortalidad.
Conflictos de interés
Los autores declaran no tener conflictos de interés con la publicación de este artículo
8059
References
- Kresch-Tronik NS, De la Barreda F. Sindrome de Nicolau. Dermatol Rev Mex 2012; 56(5):332-334.
- Nischal KC, Basavaraj HB, Swaroop MR, Agrawal DP, Sathyanarayana BD, Umashankar NP. Nicolau Syndrome: An Iatrogenic Cutaneous Necrosis. Journal of Cutaneous and Aesthetic Surgery. Jul-Dec 2009; 2 (2):92-95.
- Dadaci M, Altuntas Z, Ince B, Bilgen F, Tufekci O, Poyraz N. Nicolau Syndromeafter intramuscular injection of non-steroidal anti-inflammatorydrugs (NSAID). Bosn J Basic Med Sci. 2015; 15(1):57-60.
- Noaparast M, Mirsharifi R, Elyasinia F, Parsaei R, Kondori H, Farifteh S. Nicolau Syndrome after Intramuscular Benzathine Penicillin Injection. Iran J Med Sci. 2014; 39(6):577-579.
- Guarneri C, Polimeni G, Guarneri F, Cuzzocrea S. Embolia cutis medicamentosa following thiocolchicoside injection. Journal compilation European Academy of Dermatology and Venereology 2008; 22:1005-1006.
- Martínez-Morán C, Espinosa-Lara P, Nájera L, Romero-Maté A, Córdoba S, Hernández-Núñez A, Borbujo J. Embolia cutis medicamentosa (síndrome de Nicolau) tras inyección de acetato de glatirámero. ActasDermosifiliogr. 2011 Nov; 102(9):742-4.
- Ingelmo J, Torrelo A, Zambrano A. Embolia cutis medicamentosa en un lactante por inmunización con DTP. Actas Dermosifiliogr 2004; 95(2):133-4.
- Gandino I, Majul B, Nuñez J, Ravagna M, Muñoz S, Gianni M. Síndrome de Nicolau posterior a la inyección de penicilina intramuscular. Actualizaciones EN SIDA. Junio 2012; 20 (76):48-51.
- Kılıç (2014) : Nicolau syndrome due to diclofenac sodium (Voltaren®)ninjection: a case report. Journal of Medical Case Reports 8: 404.
- Singh A., Sidhu K.S., Rai S. Accidental Intra-Arterial Injection during Test Dose of Injection of Benzyl Penicillin: Complications and Management—A Case Report. Case Reports in Clinical Medicine. 2015; 4:222-226.








